2° Klinischer Fall: Kavernom der Zirbeldrüse
2° Klinischer Fall: Kavernom der Zirbeldrüse
Zusammenfassung
Nur wenige Studien haben versucht, den mit Bruxismus verbundenen orofazialen Schmerz (OP) zu charakterisieren (d. h. die neurobiologischen und physiologischen Eigenschaften der Unterkiefermuskulatur zu untersuchen). Einige klinische Fälle und kleinere Studien deuten darauf hin, dass bestimmte Medikamente, die mit dem dopaminergen, serotoninergen und adrenergen System in Verbindung stehen, Bruxismus entweder unterdrücken oder verschlimmern können. Darüber hinaus deuten die meisten dieser pharmakologischen Studien darauf hin, dass verschiedene Medikamentenklassen die Muskelaktivität im Zusammenhang mit Bruxismus beeinflussen können, ohne einen Einfluss auf OP zu haben. Daher sind die Sensibilisierung des trigeminalen nozizeptiven Systems und die unterstützende Wirkung auf die Dehnungsreflexe des Unterkiefers und die neuronale Übererregbarkeit neurophysiopathogenetische Phänomene, die mit Schmerzen im kraniofazialen Bereich korreliert werden können. Bisher wurde jedoch keine Korrelation zwischen OP, Funktionsstörung der mesenzephalen Kerne und Erleichterung der trigeminalen Nozizeption berichtet, mit Ausnahme einer klinischen Studie an einem Patienten mit Pontinkavernom, die eine relative Erleichterung des trigeminalen nozizeptiven Systems durch hervorhob die Reflexe.
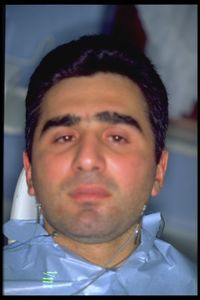
Wie erwartet werden wir die gleiche diagnostische Sprache übernehmen, die für die Patientin Mary Poppins vorgestellt wurde, damit sie zu einem assimilierbaren und praktikablen Modell wird, und wir werden versuchen, sie dem vorliegenden klinischen Fall namens „Bruxer“ zu überlagern. Bei der Versuchsperson handelte es sich um einen 32-jährigen Mann, der an ausgeprägtem nächtlichen und täglichen Bruxismus und chronischer bilateraler OP litt, die überwiegend in den temporoparietalen Regionen vorherrschte, mit größerer Intensität und Häufigkeit auf der linken Seite.
Einführung
Wie im Kapitel „Bruxismus“ erwartet, werden wir es vermeiden, diese Störung als ausschließliches zahnärztliches Korrelat anzugeben und werden eine breitere und im Wesentlichen neurophysiologischere Beschreibung anstreben, indem wir einen kurzen Exkurs über dystonische Phänomene und über „orofaziale Schmerzen“ machen und erst dann das betrachten Phänomen „Bruxismus“ wahr und eigen. Anschließend werden wir mit der Darstellung des klinischen Falles fortfahren.
Dystonie ist eine unwillkürliche, sich wiederholende, anhaltende (tonische) oder krampfartige (schnelle oder klonische) Muskelkontraktion. Das Spektrum der Dystonien kann verschiedene Körperregionen betreffen. Von Interesse für Mund-, Kiefer- und Gesichtschirurgen sind die kranial-zervikalen Dystonien, insbesondere die orofaziale Dystonie (OFD). OFD ist eine unwillkürliche, anhaltende Kontraktion der periorbitalen, Gesichts-, oromandibulären, pharyngealen, laryngealen oder zervikalen Muskulatur.[1] OFD kann die Kaumuskulatur, die untere Gesichtsmuskulatur und die Zungenmuskulatur betreffen, was zu Trismus, Bruxismus, unwillkürlichem Öffnen oder Schließen des Kiefers und unwillkürlicher Zungenbewegung führen kann.
Die Ätiologie von OFD ist vielfältig und umfasst genetische Veranlagung, Schädigung des Zentralnervensystems (ZNS), peripheres Trauma, Medikamente, metabolische oder toxische Zustände und neurodegenerative Erkrankungen. Bei der Mehrzahl der Patienten lässt sich jedoch keine konkrete Ursache identifizieren. Es wurde ein Zusammenhang zwischen schmerzhaften Kiefergelenkserkrankungen (TMDs), Migräne, Spannungskopfschmerzen und Schlafbruxismus festgestellt, obwohl der Zusammenhang nur für chronische Migräne signifikant war. Der Zusammenhang zwischen schmerzhaften CMDs und Schlafbruxismus erhöhte das Risiko für chronische Migräne, gefolgt von episodischer Migräne und episodischem Spannungskopfschmerz, erheblich.[2]
Bruxismus ist die am häufigsten auftretende orale Bewegungsstörung und kann sowohl im Wachzustand als auch im Schlaf auftreten. Beide Formen haben wahrscheinlich unterschiedliche Ätiologien und ihre Diagnose und Behandlung erfordern unterschiedliche Ansätze. Eine Behandlung ist dann angezeigt, wenn Bruxismus Schmerzen im Kausystem verursacht oder zu Schäden wie Zahnabnutzung oder Brüchen von Zähnen, Restaurationen oder sogar Implantaten führt. Eine gezielte Überprüfung der Ätiologie des Bruxismus[3] kam zu dem Schluss, dass morphologische Faktoren bei der Ätiologie des Bruxismus nur eine begrenzte Rolle spielen, während psychologische Faktoren (z. B. Stress) und pathophysiologische Faktoren (z. B. Störungen im zentralen Neurotransmittersystem) eine wichtigere Rolle spielen.
Orofazialer Schmerz (OP), einschließlich Schmerz durch CMD, übt eine modulierende Wirkung auf die Dehnungsreflexe des Unterkiefers aus.[4] Elektrophysiologische Studien haben gezeigt, dass experimentell induzierte Schmerzen durch Injektionen von 5 %iger hypertoner Kochsalzlösung in den Kaumuskel zu einer Erhöhung der Spitze-zu-Spitze-Amplitude des Kieferrucks führen. Dieser unterstützende Effekt scheint mit einer erhöhten Empfindlichkeit des fusimotorischen Systems zusammenzuhängen, die gleichzeitig zu Muskelsteifheit führt.[5] Darüber hinaus haben zahlreiche Tierstudien zu experimentell induzierten Muskelschmerzen gezeigt, dass die Aktivierung der Muskel-Nozizeptoren die propriozeptiven Eigenschaften der Muskelspindeln über eine zentrale Nervenbahn deutlich beeinflusst[6] und dass das Waschen der lokalen algogenen Substanz eine Rückkehr zur Normalität bewirkt Sehnenreflexe.
Allerdings haben nur wenige Studien versucht, die mit Bruxismus verbundenen Schmerzen zu charakterisieren (d. h. die neurobiologischen und physiologischen Eigenschaften der Unterkiefermuskulatur zu untersuchen). Einige klinische Fälle und kleinere Studien deuten darauf hin, dass bestimmte Medikamente, die mit dem dopaminergen, serotoninergen und adrenergen System in Verbindung stehen, Bruxismus entweder unterdrücken oder verschlimmern können. Darüber hinaus deuten die meisten dieser pharmakologischen Studien darauf hin, dass verschiedene Medikamentenklassen die Muskelaktivität im Zusammenhang mit Bruxismus beeinflussen können, ohne einen Einfluss auf OP zu haben.[7]
Daher sind die Sensibilisierung des trigeminalen nozizeptiven Systems und die unterstützende Wirkung auf die Dehnungsreflexe des Unterkiefers und die Übererregbarkeit des ZNS neurophysiopathogenetische Phänomene, die mit Schmerzen im kraniofazialen Bereich korreliert werden können. Bisher wurde jedoch keine Korrelation zwischen OP, Funktionsstörung der mesenzephalen Kerne und Erleichterung der trigeminalen Nozizeption berichtet, mit Ausnahme einer klinischen Studie an einem Patienten mit Pontinkavernom, die eine relative Erleichterung des trigeminalen nozizeptiven Systems durch hervorhob der Blinzelreflex.[8]
Fallbericht
Wie erwartet werden wir die gleiche diagnostische Sprache übernehmen, die für die Patientin Mary Poppins vorgestellt wurde, damit sie zu einem assimilierbaren und praktikablen Modell wird, und wir werden versuchen, sie dem vorliegenden klinischen Fall namens „Bruxer“ zu überlagern.
Bei der Versuchsperson handelte es sich um einen 32-jährigen Mann, der an ausgeprägtem nächtlichen und täglichen Bruxismus und chronischem bilateralem OP litt, vorwiegend im temporoparietalen Bereich, mit größerer Intensität und Häufigkeit auf der linken Seite. Der Patient kam zu unserer Beobachtung, nachdem er 15 Jahre lang von zahnmedizinischen Kollegen mit einem Aufbiss behandelt worden war. Zu Bruxismus und orofazialen Schmerzen kam in letzter Zeit eine Art Muskelversteifung des Rumpfes und der Beine hinzu. Nach unserer Beobachtung über die klinischen Anzeichen von Bruxismus hinaus zeigte der Patient bei der neurologischen Untersuchung eine Kontraktion der Kaumuskeln mit ausgeprägter Steifheit des Kiefers, Diplopie und Verlust der Sehschärfe im linken Auge, Nystagmus des linken Blicks mit rotierender Komponente, Papillen mit unscharfen Rändern und positivem bilateralem Babynski-Syndrom sowie polykinetische Sehnenreflexe in allen vier Gliedmaßen.
Aus dem, was in den vorherigen Kapiteln von der „Einführung“ bis zu den Kapiteln „Logik der medizinischen Sprache“ und dem letzten Kapitel „Bruxismus“ dargelegt wurde, konnten wir neben der Komplexität der Argumente und der Unbestimmtheit der verbalen Sprache feststellen Wir sind mit einer klinischen Situation konfrontiert, in der einer der betrachteten Kontexte zu dominieren scheint.
(es sieht so aus, aber....)
Im Gegensatz zum Patienten mit „Hemimasticatory Spasm“ zeigt der klinische Fall unseres armen „Bruxer“ ein Phänomen der Überlappung von Propositionen, Behauptungen und logischen Sätzen im zahnmedizinischen und neurologischen Kontext, und offensichtlich erreicht keines der beiden eine absolute und klare Kompatibilität und Kohärenz . Dies hat Auswirkungen auf die Klinik, in der alle beteiligten Akteure (ärztliche Gutachter) Recht und inhaltlich Unrecht haben, was die diagnostische Schlussfolgerung unzureichend und gefährlich macht, aber sehen wir uns den Prozess als Ganzes Schritt für Schritt an.
Bedeutung von Kontexten
Im zahnärztlichen Kontext werden wir die folgenden Sätze und Aussagen haben, denen wir einen numerischen Wert zuweisen, um die Behandlung zu erleichtern, nämlich Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_n=[0|1]} , wobei Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_n=0} 'normal' und Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_n=1} Abnormalität und damit Positivität des Berichts anzeigt:
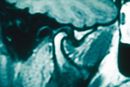
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_1} Negativer MR-Bericht des Kiefergelenks in Abbildung 2, Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_1=0\longrightarrow} Normalität, Negativität des Berichts
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_2} Negativer axiographischer Bericht für rechte Kondylarspuren in Abbildung 3,Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_2=0\longrightarrow} Normalität, Negativität des Berichts
Negativer axiographischer Bericht für linke Kondylarspuren in Abbildung 4, Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_3=0\longrightarrow} Normalität, Negativität des Berichts
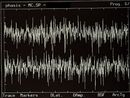
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_4} Symmetrisches EMG-Störmuster in Abbildung 5, Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \delta_4 =0\longrightarrow} Normalität, Negativität des Berichts
(Und genau hier könnten die Kontexte aufeinanderprallen oder genauer gesagt könnten die Ergebnisse nicht so eindeutig sein.)
Im neurologischen Kontext haben wir daher die folgenden Sätze und Aussagen, denen wir einen numerischen Wert geben, um die Behandlung zu erleichtern, d.h. Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_n=[0|1]} wobei Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_n=0} 'Normalität' angibt und Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_n=1} 'Abnormalität und damit Positivität des Berichts':
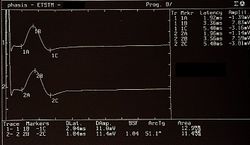
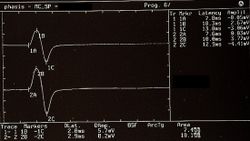
- Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_1=} Vorhandensein und Symmetrie der motorisch evozierten Potenziale der Trigeminuswurzeln in Abbildung 6,Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_1=0\longrightarrow} Normalität, Negativität des Berichts
- Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_2=} Vorhandensein des Kinnreflexes mit relativer Amplitudenasymmetrie in Abbildung 7 Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_2=1\longrightarrow} Abnormalität, Negativität des Berichts* (das * wurde eingefügt, um eine Mehrdeutigkeit im Bericht zu bemerken, die wir im klinischen Diskurs im Detail beschreiben werden)
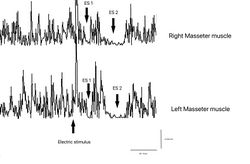
- Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_3=} Elektrische Schweigeperiode und kontextuelle Symmetrie in den Abbildungen 8, Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \gamma_3=0\longrightarrow} Normalität, Negativität des Berichts
Kohärenzgrenze Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau}
Wie im Kapitel '1. Klinischer Fall: Hemimasticatorischer Krampf' beschrieben, ist Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau} ein repräsentatives klinisches spezifisches Gewicht, das komplex zu erforschen und zu entwickeln ist, da es je nach Disziplin und Pathologie variiert. Es ist wesentlich, um logische Aussagen Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \Im_o} und Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \Im_n} bei diagnostischen Verfahren nicht miteinander zu kollidieren, und grundlegend, um die Entschlüsselung des Maschinensprachencodes zu initiieren. Grundsätzlich ermöglicht es, die Kohärenz einer Vereinigung Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \Im\cup\{\delta_1,\delta_2.....\delta_n\}} gegenüber einer anderen Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \Im\cup\{\gamma_1,\gamma_2.....\gamma_n\}} zu bestätigen und umgekehrt, wobei den schwerwiegenderen Behauptungen und Berichten im entsprechenden Kontext mehr Gewicht gegeben wird.
Das Gewicht der Abgrenzung τ gibt daher den schwerwiegenderen Aussagen im klinischen Kontext, aus dem sie abgeleitet sind, mehr Bedeutung und muss daher unabhängig von der stärkeren oder schwächeren Positivität der AussagenFailed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle 0\leq\delta_n\leq1} oderFailed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle 0\leq\gamma_n\leq1} , die in jedem Fall immer überprüft und respektiert werden, validiert werden, indem man das Mittel der Aussagen Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \bar{\delta_n}} und Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \bar{\gamma_n}} mit einem Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau=[0|1]} multipliziert, wobei Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau=0} 'niedrige Schwere' anzeigt, während Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau=1} 'hohe Schwere' bedeutet.
Um zusammenzufassen, in unserem Fall des 'Bruxers' haben wir daher:
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \Im_o\cup ( {\bar\delta_n)} \tau_o + \Im_n\cup({\bar\gamma_n)}\ \tau_n= \Im_d }
wo
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle {\bar\delta_n}=} Der Durchschnittswert der klinischen Aussagen im zahnärztlichen Kontext und daher... Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle {\bar\delta_n}=0}
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle {\bar\gamma_n}=} Der Durchschnittswert der klinischen Aussagen im neurologischen Kontext und daher... Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle {\bar\gamma_n}=0,33}
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau_o=0} Die Meldung einer geringen Schwere im zahnmedizinischen Kontext
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau_n=1} Die Berichterstattung über eine hohe Schwere im neurologischen Kontext
Wo der 'Konsistenzmarker' Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \tau} den diagnostischen Weg wie folgt definieren wird
Failed to parse (MathML with SVG or PNG fallback (recommended for modern browsers and accessibility tools): Invalid response ("Math extension cannot connect to Restbase.") from server "https://wikimedia.org/api/rest_v1/":): {\displaystyle \Im_o\cup 0+ \Im_n\cup 0,33 = \Im_d \longrightarrow \Im_d= \Im_n\cup0,33\longrightarrow \Im_d= \Im_n }
Wie in unserem klinischen Fall "Bruxer" zu sehen ist, haben wir eine sehr geringfügige diagnostische Neigung zum neurologischen Kontext, was es uns jedoch ermöglicht, eher eine neurologische Komponente als eine zahnmedizinische zu erahnen.
Nachdem die Vielzahl an positiv gemeldeten normativen Daten, die Konflikte zwischen Kontexten generieren, dank des Kohärenz-Markierers weggespült wurde, haben wir ein viel klareres und lineareres Bild, auf dem wir die Analyse der Funktionalität des Zentralen Nervensystems (ZNS) vertiefen können, als es in unserem klinischen Fall 'Bruxer' erscheint, der etwas durch das geringe diagnostische Gewicht, das sich aus den neurologischen Aussagen ergibt, verwirrt ist .
Diese Durchschnittszahl ergibt sich hauptsächlich aus einer hypothetischen Anomalie der Amplitude des Kieferreflexes, die mit einem Asterisk (*) gekennzeichnet ist. Wir werden darüber im Abschnitt sprechen, der diesem trigeminalen Reflex gewidmet ist.
Folglich können wir uns darauf konzentrieren, die für die Entschlüsselung des Maschinensprachencodes erforderlichen Tests abzufangen, den das ZNS nach außen sendet und in verbale Sprache umwandelt, die auf den ersten Blick eine Art Hyperreflexie der Sehnenreflexe und speziell des Kieferreflexes zu betreffen scheint.[9][10][11] Um diese hypothetische Intuition zu bestätigen, ist ein Brainstorming vom Typ 'Cognitive Neural Network' (CNC), das zur Diagnose des Falles unserer 'Mary Poppins' im Kapitel 'Verschlüsselter Code: Ephaptische Übertragung' vorgestellt wird, erforderlich.
Durch diesen ersten diagnostischen Prozess haben wir jedoch Fortschritte gemacht, denn im Gegensatz zum kodifizierten Prozess in zahnmedizinischen Disziplinen unternehmen wir einen neurophysiologischen Prozess, um den Maschinensprachencode des 'Bruxismus' zu entschlüsseln.
Um die Diskussion nicht zu belasten, werden wir uns mit dem zweiten diagnostischen Schritt des Masticationpedia-Modells im nächsten Kapitel mit dem Titel 'Verschlüsselter Code: Hyperexitabilität des Trigeminussystems' befassen.
- ↑ Thompson PD, Obeso JA, Delgado G, Gallego J, Marsden CD. Focal dystonia of the jaw and differential diagnosis of unilateral jaw and masticatory spasm. J Neurol Neurosurg Psychiatry. 1986;49:651–656. doi: 10.1136/jnnp.49.6.651. [PMC free article][PubMed] [CrossRef] [Google Scholar][Ref list]
- ↑ Fernandes G, Franco AL, Gonçalves DA, Speciali JG, Bigal ME, Camparis CM. Temporomandibular disorders, sleep bruxism, and primary headaches are mutually associated. J Orofac Pain. 2013;27(1):14–20. [PubMed] [Google Scholar] [Ref list]
- ↑ Lobbezoo F. Taking up challenges at the interface of wear and tear. J Dent Res. 2007;86(2):101–103. doi: 10.1177/154405910708600201.[PubMed] [CrossRef] [Google Scholar][Ref list]
- ↑ Dubner R, Ren K. Brainstem mechanisms of persistent pain following injury. J Orofac Pain. 2004;18(4):299–305. [PubMed] [Google Scholar] [Ref list]
- ↑ Wang K, Svensson P, Arendt-Nielsen L. Modulation of exteroceptive suppression periods in human jaw-closing muscles by local and remote experimental muscle pain. Pain. 1999;82(3):253–262. doi: 10.1016/S0304-3959(99)00058-5.[PubMed] [CrossRef] [Google Scholar][Ref list]
- ↑ Ro JY, Capra NF. Modulation of jaw muscle spindle afferent activity following intramuscular injections with hypertonic saline. Pain. 2001;92(1–2):117–127.[PubMed] [Google Scholar] [Ref list]
- ↑ Winocur E, Gavish A, Voikovitch M, Emodi-Perlman A, Eli I. Drugs and bruxism: a critical review. J Orofac Pain. 2003;17(2):99–111. [PubMed] [Google Scholar] [Ref list]
- ↑ Katsarava Z, Egelhof T, Kaube H, Diener HC, Limmroth V. Symptomatic migraine and sensitization of trigeminal nociception associated with contralateral pontine cavernoma. Pain. 2003;105(1–2):381–384.[PubMed] [Google Scholar] [Ref list]
- ↑ S Watanabe , H Mochizuki, I Nakashima, Y Itoyama. A case of primary Sjögren's syndrome with CNS disease mimicking chronic progressive multiple sclerosis.Rinsho Shinkeigaku. 1998 Jul;38(7):658-62.
- ↑ Ibrahim M Norlinah, Kailash P Bhatia, Karen Ostergaard, Robin Howard, Gennarina Arabia, Niall P Quinn. Primary lateral sclerosis mimicking atypical parkinsonism. Mov Disord. 2007 Oct.31;22(14):2057-62. doi: 10.1002/mds.21645.
- ↑ M Yoshida, N Murakami, Y Hashizume, A Takahashi. A clinicopathological study on 13 cases of motor neuron disease with dementia.Rinsho Shinkeigaku.1992 Nov;32(11):1193-202.