Difference between revisions of "Wissen wir wirklich alles?"
| Line 24: | Line 24: | ||
Das bedeutet, dass jenseits des RDC die diagnostische Komplexität bei Fällen, in denen eine Störung des Kauapparats vorliegt (Klicken und Knacken des Kiefergelenks, Bruxismus, Zähneknirschen, Zahnfehlstellung usw.) zusammen mit schmerzhaften orofazialen Symptomen, das Problem nicht mehr mit einer klassischen Statistik wie der von Bayes dargestellt werden kann, die im Wesentlichen die positiven Vorhersagewerte des RDC generiert. | |||
So | So sehr, dass es notwendig war, ein 'Konsortiumsnetzwerk' zu organisieren, das in verschiedenen Studientreffen<ref>'''International RDC/TMD Consortium (2000–2002)''' | ||
Mark Drangsholt, Samuel Dworkin, James Fricton, Jean-Paul Goulet, Kimberly Huggins, Mike John, Iven Klineberg, Linda LeResche, Thomas List, Richard Ohrbach, Octavia Plesh, Eric Schiffman, Christian Stohler, Keson Beng-Choon Tan, Edmond Truelove, Adrian Yap, Efraim Winocur | Mark Drangsholt, Samuel Dworkin, James Fricton, Jean-Paul Goulet, Kimberly Huggins, Mike John, Iven Klineberg, Linda LeResche, Thomas List, Richard Ohrbach, Octavia Plesh, Eric Schiffman, Christian Stohler, Keson Beng-Choon Tan, Edmond Truelove, Adrian Yap, Efraim Winocur | ||
| Line 76: | Line 76: | ||
Per Alstergren, Jean-Paul Goulet, Frank Lobbezoo, Ambra Michelotti, Richard Ohrbach, Chris Peck, Eric Schiffman | Per Alstergren, Jean-Paul Goulet, Frank Lobbezoo, Ambra Michelotti, Richard Ohrbach, Chris Peck, Eric Schiffman | ||
International RDC/TMD Consortium Network and IADR</ref> | International RDC/TMD Consortium Network and IADR</ref> repliziert wurde, welche im Wesentlichen zu folgendem Schluss von R. Ohrbach und S.F. Dworkin gelangen.<ref name=":2">R. Ohrbach and S.F. Dworkin. The Evolution of TMD Diagnosis. Past, Present, Future Monitoring Editor: Ronald Dubner. J Dent Res. 2016 Sep; 95(10): 1093–1101. Published online 2016 Jun 16. doi: 10.1177/0022034516653922 PMCID: PMC5004241, PMID: 27313164 | ||
</ref> | </ref><blockquote>Ein letzter Punkt ist, dass unser Verständnis spezifischer Kiefergelenkserkrankungen hinter dem von Schmerzstörungen zurückbleibt. Die kollektive Implikation dieser Themen besteht darin, dass die weitere Forschung und Entwicklung von einem programmatischen Ansatz profitieren wird, der die hier beschriebenen vielfältigen Richtungen sowie unzählige andere Richtungen umfasst, die außerhalb des aktuellen Konsortiumsrahmens existieren.</blockquote> | ||
Das Ziel von Masticationpedia ist und bleibt im Laufe der Zeit genau die von Ohrbach und S.F. geäußerte Bitte. Dworkin,<ref name=":2" /> nämlich: | |||
{{q2|........weitere Forschung und Entwicklung werden von einem programmatischen Ansatz profitieren, der die hier beschriebenen vielfältigen Richtungen sowie unzählige andere, die außerhalb des aktuellen Konsortiumsrahmens existieren, einbezieht|Schauen wir uns einige relevante Passagen an}} | |||
==== Prävalenz von CMDs ==== | |||
Die Prävalenz der Symptome einer Kiefergelenksstörung (TMD) variiert erheblich zwischen den Bevölkerungsgruppen. | |||
Eine kürzlich durchgeführte systematische Überprüfung ergab, dass in der Allgemeinbevölkerung die Prävalenz von mindestens einem klinischen Anzeichen einer CMD zwischen 5 und 60 % schwankt.<ref>Ryan J, Akhter R, Hassan N, Hilton G, Wickham J, Ibaragi S. Epidemiology of temporomandibular disorder in the general population : a systematic review. Adv Dent Oral Health. 2019;10:1–13. doi: 10.19080/ADOH.2019.10.555787.</ref> Schmerzen im Kiefergelenksbereich sind jedoch ein häufiges klinisches Symptom und treten bei etwa 10 % der erwachsenen Bevölkerung auf.<ref>Al-Jundi MA, John MT, Setz JM, Szentpétery A, Kuss O. Meta-analysis of treatment need for temporomandibular disorders in adult nonpatients. J Orofac Pain. 2008;22:97–107.</ref> Primäre Kopfschmerzen (Migräne und Spannungskopfschmerz [TTH]) betreffen jedoch weltweit mehr als 2,5 Milliarden Menschen. In einer kürzlich durchgeführten weltweiten Studie wurden Kopfschmerzen nach Rückenschmerzen als zweithäufigste Ursache für arbeitsunfähige Jahre eingestuft.<ref>GBD Diseases and injuries collaborators (2020) global burden of 369 diseases and injuries in 204 countries and territories, 1990–2019: a systematic analysis for the global burden of disease study 2019. Lancet. 2019;396:1204–1222</ref> Weltweit wurde die Zahl der Menschen, die im Jahr 2017 an Migräne und TTH litten, auf 1,3 bzw. 2,3 Milliarden geschätzt, mit einer Prävalenz von 15 % bzw. 16 %.<ref>James SL, Abate D, Abate KH, Abay SM, Abbafati C, et al. Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. Lancet. 2018;392(10159):1789–1858. doi: 10.1016/S0140-6736(18)32279-7.</ref> | |||
Diese Daten deuten bereits auf eine gewisse Unsicherheit in den Zahlen hin, eine Unsicherheit, die, wie wir später sehen werden, in Bayes'schen Vorhersagbarkeitsmodellen eine dramatische Bedingung darstellt. | |||
Darüber hinaus basierten die meisten früheren Studien zum Zusammenhang zwischen TMD-bedingten Schmerzen und Kopfschmerzen auf „Frequencyist“-Statistiken, Modellen, die im Vergleich zum Bayes’schen Ansatz einige Einschränkungen aufweisen, insbesondere die Abhängigkeit von großen Stichproben, sodass die Effektgrößen ermittelt werden sind genau festgelegt.<ref name=":0">Buchinsky FJ, Chadha NK. To P or not to P: backing Bayesian statistics. Otolaryngol Head Neck Surg. 2017;157(6):915–918. doi: 10.1177/0194599817739260.</ref><blockquote>Laut Javed Ashraf et al. <ref name=":1">Javed Ashraf, Matti Närhi, Anna Liisa Suominen, Tuomas Saxlin. Association of temporomandibular disorder-related pain with severe headaches-a Bayesian view. Clin Oral Investing. 2022 Jan;26(1):729-738. doi: 10.1007/s00784-021-04051-y. Epub 2021 Jul 5.</ref> im Gegensatz zur „Frequencyist“-Methodik liefert die Bayes’sche Statistik keinen (festen) Ergebniswert, sondern ein Intervall, das den Regressionskoeffizienten enthält. <ref>Depaoli S, van de Schoot R. Bayesian analyses: where to start and what to report. Eur Heal Psychol. 2014;16:75–84.</ref>Diese als Konfidenzintervalle (CI) bezeichneten Intervalle weisen der besten Schätzung und allen möglichen Werten der Parameterschätzungen eine Wahrscheinlichkeit zu.<ref name=":0" /></blockquote>In der Studie von Javed Ashraf et al.<ref name=":1" /> die Autoren versuchten mithilfe der Bayes'schen Methodik, die Existenz eines Zusammenhangs zwischen TMD-bedingten Schmerzen und schweren Kopfschmerzen (Migräne und TTH) über einen Nachbeobachtungszeitraum von 11 Jahren zu überprüfen. An der in den Jahren 2000 und 2001 durchgeführten „Gesundheit 2000“-Umfrage nahmen 9.922 eingeladene Teilnehmer im Alter von 18 Jahren und älter teil, die auf dem finnischen Festland lebten.<ref>Aromaa A, Koskinen S (2004) Health and functional capacity in Finland. Baseline results of the Health 2000 Health Examination Survey. Publications of the National Public Health Institute B12/2004. Helsinki</ref> Der in der vorliegenden Studie festgestellte prospektive Zusammenhang zwischen mTMD zu Studienbeginn und dem Vorhandensein von TTH bei der Nachuntersuchung steht im Einklang mit früheren epidemiologischen, klinischen und physiologischen Erkenntnissen. Frühere epidemiologische Studien haben einen Zusammenhang zwischen TMD-bedingten Schmerzen und TTH gezeigt.<ref>Ciancaglini R, Radaelli G. The relationship between headache and symptoms of temporomandibular disorder in the general population. J Dent. 2001;29:93–98. doi: 10.1016/S0300-5712(00)00042-7</ref> Klinisch weisen TMD-bedingte Schmerzen und TTH eine Kombination unterschiedlicher Anzeichen und Symptome im Kopf- und Gesichtsbereich auf, die insbesondere bei mTMD und TTH deutlich werden. Zu diesen gemeinsamen klinischen Merkmalen gehört die Palpationsempfindlichkeit der Kaumuskulatur bei mTMD und der perikranialen Muskulatur bei TTH während der aktiven Phasen beider Erkrankungen.<ref>Bendtsen L, Ashina S, Moore A, Steiner TJ. Muscles and their role in episodic tension-type headache: implications for treatment. Eur J Pain. 2016;20:166–175. doi: 10.1002/ejp.748.</ref> Zu weiteren klinischen Überschneidungen zwischen mTMD und TTH gehören das Alter der Probanden hinsichtlich der Spitzenprävalenz,<ref>Costa Y-M, Porporatti A-L, Calderon P-S, Conti P-C-R, Bonjardim L-R. Can palpation-induced muscle pain pattern contribute to the differential diagnosis among temporomandibular disorders, primary headaches phenotypes and possible bruxism? Med oral, Patol oral y cirugía bucal. 2016;21:e59–65. doi: 10.4317/medoral.20826.</ref> die Schmerzintensität, die Pharmakotherapie<ref>Neblett R, Cohen H, Choi Y, Hartzell MM, Williams M, Mayer TG, Gatchel RJ. The central sensitization inventory (CSI): establishing clinically significant values for identifying central sensitivity syndromes in an outpatient chronic pain sample. J Pain. 2013;14:438–445. doi: 10.1016/j.jpain.2012.11.012.</ref> und sogar die nicht-pharmakologische Behandlung.<ref>Fernández-De-Las-Peñas C, Cuadrado ML. Physical therapy for headaches. Cephalalgia. 2016;36:1134–1142. doi: 10.1177/0333102415596445.</ref> Trotz einiger klinischer Ähnlichkeiten und Überschneidungen handelt es sich sowohl bei mTMD als auch bei TTH um unterschiedliche Krankheitsentitäten, und Javed Ashraf <ref name=":1" /> kommt elegant zu dem Schluss: | |||
{{q2|Obwohl die Kombination von Ähnlichkeiten möglicherweise eine enge interdisziplinäre Zusammenarbeit zwischen Fachgebieten (Zahnmedizin vs. Neurologie) erfordert, sollte bei der Behandlung auch auf die Unterscheidung zwischen diesen beiden pathologischen Entitäten geachtet werden.|„Interdisziplinarität“ bedeutet „Kontext“}} | |||
==== Contexts ==== | |||
In den vorherigen Kapiteln von Masticationpedia haben wir bei der Beschreibung der diagnostischen Komplexität einen entscheidenden Faktor berücksichtigt: die Kontexte. Wir haben gesehen, wie sich eine symptomatische oder asymptomatische kranke Person vor dem Arzt präsentiert, der, indem er ihre Geschichte hört, versucht, den Verlauf des "Zustands" des Organismus zu rekonstruieren, um eine bestimmte Diagnose zu stellen. Gleichzeitig haben wir jedoch auch die enorme Kluft im klinisch-wissenschaftlichen Wissen zwischen einem Kontext, dem zahnmedizinischen, und einem neurologischen betrachtet. Diese Kontexte gelangen unter Verwendung einer formalen Logik zur Überzeugung von ihrer diagnostischen Vernunft. Die Annahme ist, dass die Aussagen, die dazu beitragen, diese Gewissheit aufzubauen, zwischen den Kontexten sehr unterschiedlich sind. Aus diesem Grund haben wir im Kapitel '[[Fuzzy-Sprachlogik|Fuzzy-Sprachlogik']] eine Menge <math>\tilde{A}</math> und eine Zugehörigkeitsfunktion <math>\mu_{\displaystyle {\tilde {A}}}(x)</math> betrachtet. | |||
Wir wählen - als Formalismus - aus, ein Fuzzy-Set mit der 'Tilde' <math>\tilde{A}</math> zu repräsentieren. Ein Fuzzy-Set ist eine Menge, in der die Elemente einen 'Grad' der Zugehörigkeit haben (im Einklang mit der Fuzzy-Logik), einige können zu 100% in die Menge aufgenommen werden, andere zu niedrigeren Prozentsätzen. Dieser Grad der Zugehörigkeit wird mathematisch durch die Funktion namens 'Zugehörigkeitsfunktion' <math>\mu_{\displaystyle {\tilde {A}}}(x)</math> dargestellt. | |||
Lassen Sie uns annehmen, dass <math>\mu_{\displaystyle {\tilde {A}}}(x)</math> einen Kontext repräsentiert und dass es eine kontinuierliche Funktion ist, die im Bereich <math>[0;1]</math>definiert ist, wobei: | |||
* <math>\mu_ {\tilde {A}}(x) = 1\rightarrow </math> wenn es vollständig in <math>A</math> enthalten ist (diese Punkte werden "Nukleus" genannt und zeigen die plausiblen Werte des Prädikats an). | |||
* <math>\mu_ {\tilde {A}}(x) = 0\rightarrow </math> wenn 𝑥 nicht in <math>A</math> enthalten ist. | |||
* <math>0<\mu_ {\tilde {A}}(x) < 1 \;\rightarrow </math>wenn 𝑥 teilweise in <math>A</math> enthalten ist (diese Punkte werden "Trägermenge" genannt und zeigen die möglichen Werte des Prädikats an). | |||
---- | |||
Revision as of 09:37, 15 March 2024
Wissen wir wirklich alles?
Wir nähern uns dem Abschluss des ersten Abschnitts von Masticationpedia, der im Wesentlichen die Aufgabe hatte, den Status quo der Diagnostik im Bereich der Orofazialen Schmerzen und der temporomandibulären Störungen darzustellen. Wir haben auch die ersten Hindernisse vorgestellt, die sich einer korrekten, detaillierten und schnellen Diagnose entgegenstellen, aber möglicherweise entgeht dem Forscher und Kliniker ein wenig, dass es auch Probleme und Einschränkungen außerhalb des klinischen Kontextes gibt, wenn man beispielsweise an den Reihenfolgeneffekt der dem Arzt präsentierten Informationen zur Diagnosestellung denkt. Sobald wir dieses kognitive Phänomen kennen, wie können wir es statistisch darstellen? Leider eignet sich die klassische Statistik mit dem berühmten und überbewerteten Bayes-Theorem nicht, da die Variablen nicht kompatibel sind. Aus diesem Grund haben wir, bevor wir zur Vorstellung der letzten beiden Patienten übergehen, einige zugrunde liegende Anomalien hervorgehoben.
Einführung
Während der vorherigen Kapitel von Masticationpedia wollten wir die diagnostische Komplexität im Bereich der Orofazialen Schmerzen und der temporomandibulären Störungen (TMDs) hervorheben, die manchmal viel ernsthaftere neurologische und/oder systemische Pathologien mit einem diagnostischen Verlauf von Jahrzehnten verbergen. Einer der auffälligsten Daten, die aus der Forschungsliteratur hervorgehen, ist die hohe Prävalenz von TMD (30%-50%) weltweit in Kombination[1] mit ihrer Variabilität zwischen klinischen Studien (3-20%).[2][3][4][5]
Wir fragen uns zunächst: Warum gibt es so viele Variationen in der Prävalenz von TMDs in der Bevölkerung zwischen den verschiedenen Studien, die in verschiedenen Teilen der Welt durchgeführt wurden? Ist es vielleicht ein Fehler im Design von Studien, statistischen Prozessen oder im Wissen? Wie dem auch sei, all dies hat die internationale wissenschaftliche Gemeinschaft veranlasst, nach neuen Paradigmen zu suchen, um den diagnostischen und therapeutischen Schaden durch ein Modell namens "Research Diagnostic Criteria" und mit den Initialen "RDC" einzudämmen. Jenseits der konzeptionellen Genauigkeit der RDC, die ausschließlich zur Unterscheidung zwischen Gesunden und TMD-Patienten entwickelt wurde, ein Thema, das im nächsten Abschnitt von Masticationpedia ausführlich behandelt wird, fanden wir uns in der Situation, Diagnosen schwerwiegender Pathologien bei Patienten zu stellen, die zuvor als TMDs diagnostiziert worden waren.
Das bedeutet, dass jenseits des RDC die diagnostische Komplexität bei Fällen, in denen eine Störung des Kauapparats vorliegt (Klicken und Knacken des Kiefergelenks, Bruxismus, Zähneknirschen, Zahnfehlstellung usw.) zusammen mit schmerzhaften orofazialen Symptomen, das Problem nicht mehr mit einer klassischen Statistik wie der von Bayes dargestellt werden kann, die im Wesentlichen die positiven Vorhersagewerte des RDC generiert.
So sehr, dass es notwendig war, ein 'Konsortiumsnetzwerk' zu organisieren, das in verschiedenen Studientreffen[6][7][8][9][10][11] repliziert wurde, welche im Wesentlichen zu folgendem Schluss von R. Ohrbach und S.F. Dworkin gelangen.[12]
Ein letzter Punkt ist, dass unser Verständnis spezifischer Kiefergelenkserkrankungen hinter dem von Schmerzstörungen zurückbleibt. Die kollektive Implikation dieser Themen besteht darin, dass die weitere Forschung und Entwicklung von einem programmatischen Ansatz profitieren wird, der die hier beschriebenen vielfältigen Richtungen sowie unzählige andere Richtungen umfasst, die außerhalb des aktuellen Konsortiumsrahmens existieren.
Das Ziel von Masticationpedia ist und bleibt im Laufe der Zeit genau die von Ohrbach und S.F. geäußerte Bitte. Dworkin,[12] nämlich:
(Schauen wir uns einige relevante Passagen an)
Prävalenz von CMDs
Die Prävalenz der Symptome einer Kiefergelenksstörung (TMD) variiert erheblich zwischen den Bevölkerungsgruppen.
Eine kürzlich durchgeführte systematische Überprüfung ergab, dass in der Allgemeinbevölkerung die Prävalenz von mindestens einem klinischen Anzeichen einer CMD zwischen 5 und 60 % schwankt.[13] Schmerzen im Kiefergelenksbereich sind jedoch ein häufiges klinisches Symptom und treten bei etwa 10 % der erwachsenen Bevölkerung auf.[14] Primäre Kopfschmerzen (Migräne und Spannungskopfschmerz [TTH]) betreffen jedoch weltweit mehr als 2,5 Milliarden Menschen. In einer kürzlich durchgeführten weltweiten Studie wurden Kopfschmerzen nach Rückenschmerzen als zweithäufigste Ursache für arbeitsunfähige Jahre eingestuft.[15] Weltweit wurde die Zahl der Menschen, die im Jahr 2017 an Migräne und TTH litten, auf 1,3 bzw. 2,3 Milliarden geschätzt, mit einer Prävalenz von 15 % bzw. 16 %.[16]
Diese Daten deuten bereits auf eine gewisse Unsicherheit in den Zahlen hin, eine Unsicherheit, die, wie wir später sehen werden, in Bayes'schen Vorhersagbarkeitsmodellen eine dramatische Bedingung darstellt.
Darüber hinaus basierten die meisten früheren Studien zum Zusammenhang zwischen TMD-bedingten Schmerzen und Kopfschmerzen auf „Frequencyist“-Statistiken, Modellen, die im Vergleich zum Bayes’schen Ansatz einige Einschränkungen aufweisen, insbesondere die Abhängigkeit von großen Stichproben, sodass die Effektgrößen ermittelt werden sind genau festgelegt.[17]
Laut Javed Ashraf et al. [18] im Gegensatz zur „Frequencyist“-Methodik liefert die Bayes’sche Statistik keinen (festen) Ergebniswert, sondern ein Intervall, das den Regressionskoeffizienten enthält. [19]Diese als Konfidenzintervalle (CI) bezeichneten Intervalle weisen der besten Schätzung und allen möglichen Werten der Parameterschätzungen eine Wahrscheinlichkeit zu.[17]
In der Studie von Javed Ashraf et al.[18] die Autoren versuchten mithilfe der Bayes'schen Methodik, die Existenz eines Zusammenhangs zwischen TMD-bedingten Schmerzen und schweren Kopfschmerzen (Migräne und TTH) über einen Nachbeobachtungszeitraum von 11 Jahren zu überprüfen. An der in den Jahren 2000 und 2001 durchgeführten „Gesundheit 2000“-Umfrage nahmen 9.922 eingeladene Teilnehmer im Alter von 18 Jahren und älter teil, die auf dem finnischen Festland lebten.[20] Der in der vorliegenden Studie festgestellte prospektive Zusammenhang zwischen mTMD zu Studienbeginn und dem Vorhandensein von TTH bei der Nachuntersuchung steht im Einklang mit früheren epidemiologischen, klinischen und physiologischen Erkenntnissen. Frühere epidemiologische Studien haben einen Zusammenhang zwischen TMD-bedingten Schmerzen und TTH gezeigt.[21] Klinisch weisen TMD-bedingte Schmerzen und TTH eine Kombination unterschiedlicher Anzeichen und Symptome im Kopf- und Gesichtsbereich auf, die insbesondere bei mTMD und TTH deutlich werden. Zu diesen gemeinsamen klinischen Merkmalen gehört die Palpationsempfindlichkeit der Kaumuskulatur bei mTMD und der perikranialen Muskulatur bei TTH während der aktiven Phasen beider Erkrankungen.[22] Zu weiteren klinischen Überschneidungen zwischen mTMD und TTH gehören das Alter der Probanden hinsichtlich der Spitzenprävalenz,[23] die Schmerzintensität, die Pharmakotherapie[24] und sogar die nicht-pharmakologische Behandlung.[25] Trotz einiger klinischer Ähnlichkeiten und Überschneidungen handelt es sich sowohl bei mTMD als auch bei TTH um unterschiedliche Krankheitsentitäten, und Javed Ashraf [18] kommt elegant zu dem Schluss:
(„Interdisziplinarität“ bedeutet „Kontext“)
Contexts
In den vorherigen Kapiteln von Masticationpedia haben wir bei der Beschreibung der diagnostischen Komplexität einen entscheidenden Faktor berücksichtigt: die Kontexte. Wir haben gesehen, wie sich eine symptomatische oder asymptomatische kranke Person vor dem Arzt präsentiert, der, indem er ihre Geschichte hört, versucht, den Verlauf des "Zustands" des Organismus zu rekonstruieren, um eine bestimmte Diagnose zu stellen. Gleichzeitig haben wir jedoch auch die enorme Kluft im klinisch-wissenschaftlichen Wissen zwischen einem Kontext, dem zahnmedizinischen, und einem neurologischen betrachtet. Diese Kontexte gelangen unter Verwendung einer formalen Logik zur Überzeugung von ihrer diagnostischen Vernunft. Die Annahme ist, dass die Aussagen, die dazu beitragen, diese Gewissheit aufzubauen, zwischen den Kontexten sehr unterschiedlich sind. Aus diesem Grund haben wir im Kapitel 'Fuzzy-Sprachlogik' eine Menge und eine Zugehörigkeitsfunktion betrachtet.
Wir wählen - als Formalismus - aus, ein Fuzzy-Set mit der 'Tilde' zu repräsentieren. Ein Fuzzy-Set ist eine Menge, in der die Elemente einen 'Grad' der Zugehörigkeit haben (im Einklang mit der Fuzzy-Logik), einige können zu 100% in die Menge aufgenommen werden, andere zu niedrigeren Prozentsätzen. Dieser Grad der Zugehörigkeit wird mathematisch durch die Funktion namens 'Zugehörigkeitsfunktion' dargestellt.
Lassen Sie uns annehmen, dass einen Kontext repräsentiert und dass es eine kontinuierliche Funktion ist, die im Bereich definiert ist, wobei:
- wenn es vollständig in enthalten ist (diese Punkte werden "Nukleus" genannt und zeigen die plausiblen Werte des Prädikats an).
- wenn 𝑥 nicht in enthalten ist.
- wenn 𝑥 teilweise in enthalten ist (diese Punkte werden "Trägermenge" genannt und zeigen die möglichen Werte des Prädikats an).
The support set of a fuzzy set is defined as the area in which the degree of membership results ; the nucleus or core is instead defined as the area in which the degree of belonging takes on value . The 'Support set' represents the values of the predicate considered possible, while the 'core' represents those considered most plausible.
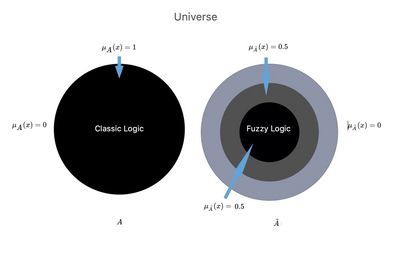
If it represented a set in the ordinary sense of the term or in the logic of the classical language previously described, its membership function could only take on the values or (Figure 1, ) depending on whether element belongs to the whole or not, as considered.
Let's imagine, now, that in the Universe of Science there exist two parallel worlds or contexts and in which our patient Mary Poppins happens to find herself (see chapter).
A world or scientific context, the so-called 'well defined', of the logic of classical language, in which the doctor has an absolute basic scientific knowledge '' with a clear dividing line that depicts the area of its own context that we call (Knowledge Basic contest). In this Universe we are faced with a single world or context (let's consider the dental one) and the answers can only be and therefore TMDs or noTMDs.
In the other world or scientific context called 'Fuzzy Logic', we are represented with a world or context of union between the subset in such a way as to be able to state that the worlds partially merge and consequently also the contexts are linked to give life to one of the unified contexts.
We will note the following deductions:
- Classical logic in the dental context in which only a logical process that gives as a result will be possible, i.e. the data range being reduced to basic knowledge (dental scientific/clinical context) as a whole . This means that outside the dental world or context there is a void and that the term set theory is written exactly and that it is synonymous with 'diagnostic risk'.
- Fuzzy logic in the world in which not only the basic knowledge of the dental context but also those partially acquired from the neurophysiological world are represented, we have that the membership function will be determined by the summation of the two contexts and . In this scenario the membership function will always be within the range but the output data will correspond to the sum of the two contexts, obviously decreasing the diagnostic risk.
(.....yes, certainly a small step forward if there wasn't another little-considered obstacle, that of the 'Information Order' of the contexts)
Order of information
The order of information plays a crucial role in the process of updating beliefs over time. In fact, the presence of order effects makes a classical or Bayesian approach to inference difficult.
Suppose we are interested in evaluating the probability of a hypothesis given two pieces of information and . Since classical probability obeys the commutative property, we have the following model:
Let's imagine a cognitive diagnostic decision that a doctor takes when visiting a patient with Orofacial Pain, who, only after a medical history and a detailed clinical functional analysis of the masticatory system in which occlusal discrepancies emerge '', is presented with electrophysiological laboratory data showing an asymmetry of the trigeminal responses '' from which to formulate a first hypothesis of DTMs. the predictability that this hypothesis is true has a probability that derives from Bayes' Therem read as follows:
The probability of the hypothesis that a patient is affected by TMDs if a first event (occlusal discrepancies) and a second event (asymmetry of trigeminal responses) coexists is given by:
This means that for Bayes the probability of being ill with a certain disease (Positive Predictive Value) does not change if the order of presentation of the information is reversed since in Bayes the variables and commute because they are compatible. As mentioned, if we change the order of presentation of the information the result does not change while at a cognitive decision-making level things are not exactly like that. Changing the order of presentation of the information can completely change the hypothesis, moving towards a diagnosis of neuropathy rather than TMD.
(......with the usual Hamletic doubt: who says that the asymmetry of the trigeminal responses are compatible with a TMD?)
In quantum theory, events can be defined as compatible or incompatible. In the case where all events are compatible, quantum probability is identical to classical probability. Deciding when two events should be treated as compatible or incompatible is an important research question. In a very interesting article Jennifer S. Trueblood and Jerome R. Busemeyer[26] represented the phenomenon of the information order effect by concluding that Cognitive models based on the principles of quantum probability have the potential to explain paradoxical phenomena that occur in science cognitive. Previously, quantum models have been used to account for violations of rational principles of decision making,[27] paradoxes of conceptual combination,[28] human judgments[29] and perception[30] and that, however, the quantum inference model can fit the task data perfectly medical decision-making by Bergus et al. (1998).[31]
(...let's see what happens to our last two patients)
- ↑ Ouanounou A, Goldberg M, Haas DA. Pharmacotherapy in Temporomandibular Disorders: A Review. J Can Dent Assoc. 2017 Jul;83:h7.
- ↑ Poveda Roda R, Bagan JV, Díaz Fernández JM, Hernández Bazán S, Jiménez Soriano Y. Review of temporomandibular joint pathology. Part I: classification, epidemiology and risk factors. Med Oral Patol Oral Cir Bucal. 2007 Aug 1;12(4):E292-8.
- ↑ Türp JC, Schindler HJ.Schmerz. Chronic temporomandibular disorders]. 2004 Apr;18(2):109-17. doi: 10.1007/s00482-003-0279-x.PMID: 15067530
- ↑ Fricton JR. The relationship of temporomandibular disorders and fibromyalgia: implications for diagnosis and treatment. Curr Pain Headache Rep. 2004 Oct;8(5):355-63. doi: 10.1007/s11916-996-0008-0.PMID: 15361319
- ↑ De Meyer MD, De Boever JA.The role of bruxism in the appearance of temporomandibular joint disorders].Rev Belge Med Dent (1984). 1997;52(4):124-38. PMID: 9709800
- ↑ International RDC/TMD Consortium (2000–2002) Mark Drangsholt, Samuel Dworkin, James Fricton, Jean-Paul Goulet, Kimberly Huggins, Mike John, Iven Klineberg, Linda LeResche, Thomas List, Richard Ohrbach, Octavia Plesh, Eric Schiffman, Christian Stohler, Keson Beng-Choon Tan, Edmond Truelove, Adrian Yap, Efraim Winocur NIDCR
- ↑ Miami Consensus Workshop (2009) Workgroup 1: Gary Anderson, Yoly Gonzalez, Jean-Paul Goulet, Rigmor Jensen, Bill Maixner, Ambra Michelotti, Greg Murray, Corine Visscher Workgroup 2: Sharon Brooks, Lars Hollender, Frank Lobbezoo, John Look, Sandro Palla, Arne Petersson, Eric Schiffman Workgroup 3: Werner Ceusters, Antoon deLaat, Reny deLeeuw, Mark Drangsholt, Dominic Ettlin, Charly Gaul, Thomas List, Don Nixdorf, Joanna Zakrzewska Workgroup 4: Sam Dworkin, Louis Goldberg, Jennifer Haythornthwaite, Mike John, Richard Ohrbach, Paul Pionchon, Marylee van der Meulen At large: Terri Cowley, Don Denucci, John Kusiak, Barry Smith, Peter Svensson International RDC/TMD Consortium Network and IADR Orofacial Pain Special Interest Group of the International Association for the Study of Pain Canadian Institute for Health Research National Center for Biomedical Ontology Medtech
- ↑ San Diego Consensus Workshop (2011) Workgroup 1: Gary Anderson, Reny deLeeuw, Jean-Paul Goulet, Rigmor Jensen, Frank Lobbezoo, Chris Peck, Arne Petersson, Eric Schiffman Workgroup 2: Justin Durham, Dominic Ettlin, Ambra Michelotti, Richard Ohrbach, Sandro Palla, Karen Raphael, Yoshihiro Tsukiyama, Corine Visscher Workgroup 3: Raphael Benoliel, Brian Cairns, Mark Drangsholt, Malin Ernberg, Lou Goldberg, Bill Maixner, Don Nixdorf, Doreen Pfau, Peter Svensson International RDC/TMD Consortium Network and IADR International Association for the Study of Pain Orofacial Pain Special Interest Group Canadian Institute for Health Research
- ↑ Iguacu Falls (Brazil) Workshop (2012) Workgroup 1: Reny deLeeuw, Jean-Paul Goulet, Frank Lobbezoo, Chris Peck, Eric Schiffman, Thomas List Workgroup 2: Justin Durham, Dominik Ettlin, Richard Ohrbach International RDC/TMD Consortium Network and IADR
- ↑ Seattle Symposium (2013) Raphael Benoliel, Brian Cairns, Werner Ceusters, Justin Durham, Eli Eliav, Ambra Michelotti, Richard Ohrbach, Karen Raphael International RDC/TMD Consortium Network and IADR
- ↑ Cape Town Symposium (2014) Per Alstergren, Jean-Paul Goulet, Frank Lobbezoo, Ambra Michelotti, Richard Ohrbach, Chris Peck, Eric Schiffman International RDC/TMD Consortium Network and IADR
- ↑ 12.0 12.1 R. Ohrbach and S.F. Dworkin. The Evolution of TMD Diagnosis. Past, Present, Future Monitoring Editor: Ronald Dubner. J Dent Res. 2016 Sep; 95(10): 1093–1101. Published online 2016 Jun 16. doi: 10.1177/0022034516653922 PMCID: PMC5004241, PMID: 27313164
- ↑ Ryan J, Akhter R, Hassan N, Hilton G, Wickham J, Ibaragi S. Epidemiology of temporomandibular disorder in the general population : a systematic review. Adv Dent Oral Health. 2019;10:1–13. doi: 10.19080/ADOH.2019.10.555787.
- ↑ Al-Jundi MA, John MT, Setz JM, Szentpétery A, Kuss O. Meta-analysis of treatment need for temporomandibular disorders in adult nonpatients. J Orofac Pain. 2008;22:97–107.
- ↑ GBD Diseases and injuries collaborators (2020) global burden of 369 diseases and injuries in 204 countries and territories, 1990–2019: a systematic analysis for the global burden of disease study 2019. Lancet. 2019;396:1204–1222
- ↑ James SL, Abate D, Abate KH, Abay SM, Abbafati C, et al. Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. Lancet. 2018;392(10159):1789–1858. doi: 10.1016/S0140-6736(18)32279-7.
- ↑ 17.0 17.1 Buchinsky FJ, Chadha NK. To P or not to P: backing Bayesian statistics. Otolaryngol Head Neck Surg. 2017;157(6):915–918. doi: 10.1177/0194599817739260.
- ↑ 18.0 18.1 18.2 Javed Ashraf, Matti Närhi, Anna Liisa Suominen, Tuomas Saxlin. Association of temporomandibular disorder-related pain with severe headaches-a Bayesian view. Clin Oral Investing. 2022 Jan;26(1):729-738. doi: 10.1007/s00784-021-04051-y. Epub 2021 Jul 5.
- ↑ Depaoli S, van de Schoot R. Bayesian analyses: where to start and what to report. Eur Heal Psychol. 2014;16:75–84.
- ↑ Aromaa A, Koskinen S (2004) Health and functional capacity in Finland. Baseline results of the Health 2000 Health Examination Survey. Publications of the National Public Health Institute B12/2004. Helsinki
- ↑ Ciancaglini R, Radaelli G. The relationship between headache and symptoms of temporomandibular disorder in the general population. J Dent. 2001;29:93–98. doi: 10.1016/S0300-5712(00)00042-7
- ↑ Bendtsen L, Ashina S, Moore A, Steiner TJ. Muscles and their role in episodic tension-type headache: implications for treatment. Eur J Pain. 2016;20:166–175. doi: 10.1002/ejp.748.
- ↑ Costa Y-M, Porporatti A-L, Calderon P-S, Conti P-C-R, Bonjardim L-R. Can palpation-induced muscle pain pattern contribute to the differential diagnosis among temporomandibular disorders, primary headaches phenotypes and possible bruxism? Med oral, Patol oral y cirugía bucal. 2016;21:e59–65. doi: 10.4317/medoral.20826.
- ↑ Neblett R, Cohen H, Choi Y, Hartzell MM, Williams M, Mayer TG, Gatchel RJ. The central sensitization inventory (CSI): establishing clinically significant values for identifying central sensitivity syndromes in an outpatient chronic pain sample. J Pain. 2013;14:438–445. doi: 10.1016/j.jpain.2012.11.012.
- ↑ Fernández-De-Las-Peñas C, Cuadrado ML. Physical therapy for headaches. Cephalalgia. 2016;36:1134–1142. doi: 10.1177/0333102415596445.
- ↑ Jennifer S. Trueblood, Jerome R. Busemeyer. A Quantum Probability Account of Order Effects in Inference. Cognitive Science Volume 35, Issue 8 p. 1518-1552. https://doi.org/10.1111/j.1551-6709.2011.01197.x
- ↑ Pothos, E. M., & Busemeyer, J. R. (2009). A quantum probability explanation for violations of “rational” decision theory. Proceedings of the Royal Society B, 276(1165), 2171–2178.
- ↑ Aerts, D. (2009). Quantum structure in cognition. Journal of Mathematical Psychology, 53, 314–348
- ↑ Khrennikov, A. Y. (2004). Information dynamics in cognitive, psychological, social and anomalous phenomena. Dordrecht, Netherlands: Kluwer Academic.
- ↑ Atmanspacher, H., Filk, T., & Romer, H. (2004). Quantum zero features of bistable perception. Biological Cybernetics, 90, 33–40.
- ↑ Bergus, G. R., Chapman, G. B., Levy, B. T., Ely, J. W., & Oppliger, R. A. (1998). Clinical diagnosis and order of information. Medical Decision Making, 18, 412–417.



![{\displaystyle [0;1]}](https://wikimedia.org/api/rest_v1/media/math/render/svg/bc3bf59a5da5d8181083b228c8933efbda133483)