5° Caso clinico: Attività Elettromiografica Spontanea
5° Caso clinico: Attività Elettromiografica Spontanea
Riassunto
Quando si affrontano argomenti riguardanti il Dolore orofacciale (OP) oppure la Disordini Temporomandibolari (TMDs) spesso ci si imbatte in affermazioni suscettibili di maggiori attenzioni quali l'affermazione l'influenza del crossbite posteriore unilaterale sulle variazioni dell'attività muscolare spontanea nella posizione di riposo mandibolare e nella massima contrazione volontaria.Queste affermazioni inducono ad una più profonda conoscenza del fenomeno della attività spontanea delle Unità Motorie (MUs) che non è banale visto la complessità dei fattori e dei processi coinvolti in questa manifestazione clinica. Per questo motivo presentiamo un 5° Clinical case: Spontaneous Electromyographic Activity inn un soggetto riferito con precedente diagnosi di TMDs. Alla fine del capitolo si capirà il nostro suggerimento riguardo alla maggiore attenzione nel progettare la sperimentazione nel campo della neurofisiologia trigeminale.
Introduzione
In questo capitolo affronteremo un altro argomento, molto discusso ma anche molto seguito e proposto come test diagnostico in particolare nei pazienti con Dolore Orofacciale (OP) e con Disordini Temporomandibolari (TMDs), quello della elettromiografia in un muscolo in condizioni di riposo che fa sorgere immediatamente il solito quesito Amletico:
(....chissà!)
Zieliński et al.[1] hanno notato che i cambiamenti nei pattern elettromiografici dei muscoli masticatori possono essere associati alla presenza di dolore dovuto a myofascial trigger points attivi (MTrP).[2][3] [4][5][6][7] ed inoltre, durante l'esame elettromiografico, sono stati osservati valori significativamente più elevati di attività a riposo all'interno del muscolo temporale anteriore tra i pazienti MTrPs e TMDs rispetto agli individui sani. Gli autori concludono considerando che questo modello alterato possa essere correlato alla presenza di MTrP attivi nel muscolo trapezio, che, come risultato di un meccanismo di dolore riferito, altera l'attività del Temporale Anteriore (TA)
Lo stesso autore,[8] inoltre, ha conisedato numerosi studi clinici che dimostrano come la depressione ha un effetto sostanziale sul sistema stomatognatico, compresa l'attività dei muscoli masticatori, che può portare a disturbi temporo-mandibolari [5,6]. Inoltre, nei soggetti con sintomi depressivi è stato osservato un aumento dell'attività bioelettrica dei muscoli masseteri[9]. Pertanto, lo scopo dello studio di Zieliński et al. era determinare l'influenza della depressione quantificata attraverso il protocollo dell'asse II di RDC/TMD sull'attività bioelettrica a riposo dei muscoli temporali e masseteri. La conclusione fu che la depressione moderata determinata sulla base del questionario dell'asse RDC/TMDs II non è correlata all'attività a riposo dei muscoli masticatori selezionati e che ulteriori ricerche dovrebbero essere proseguite su un gruppo più ampio di intervistati al fine di stabilire la relazione tra fattori psicologici e parametri bioelettrici dei muscoli masticatori.
A nostro parere sarebbe alquanto complesso e forse irrazionale cercare di correlare l'attività a risposo dei muscoli masticatori in soggetti affetti da depressione più o meno grave perchè il fenomeno dell'attività elettrica nei muscoli a riposo viene denominata nel gergo neurofisiologico 'Attività spontanea' ed è un fenomeno dalla spiegazione non banale. Se non si chiarisce almeno a grandi linee questo fenomeno, la miriade di interpretazioni fisiopatogenetiche che circolano nel campo odontoiatrico possono portare ad errore diagnostico.
Per questo motivo presenteremo un caso clinico che riferiva Dolore Orofacciale (OP) e con Disordini Temporomandibolari (TMDs) che, purtroppo, aveva incontrato difficoltà diagnostiche nelle precedenti esperienze mediche.
5° Clinical case: Spontaneous Electromyographic Activity
Paziente femmina di età 65 anni che riferisce principalmente Dolore Orofacciale (OP)nell'emirato sinistro della faccia ed in particolare un dolore che si irradia dai masseteri alla TMJ ed al muscolo temporale di sinistra. Dopo circa 2 anni da un episodio di perdita improvvisa di coscienza al momento in cui il proprio dentista eseguì una trocleare per paradontologia dell'emigrata inferiore sinistra. Da quel momento iniziarono dolori improvvisi di tipo untorio e poi diffusi a tutta l'emifaccia sinistra anche nella masticazione. I colleghi visto la correlazione con la masticazione ed analizzata seguendo il protocollo RDC definirono la paziente affetta da Temporomandibular Disorders (TMDs)
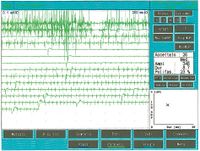
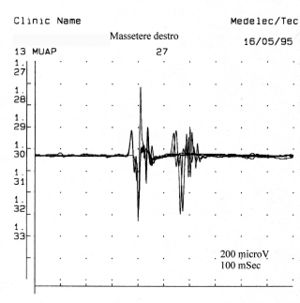
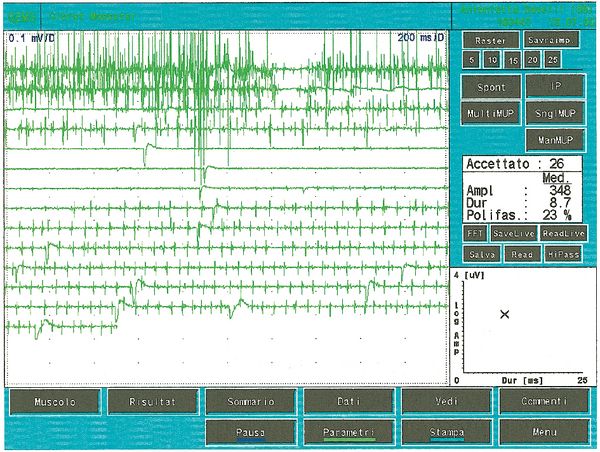
Giunta alla nostra attenzione seguimmo tutti i test gnatologici ( assiografia, Immagini delle ATMs, ed EMG di superficie) che non deponevano per una TMDs ma per un quadro non definito ma sostanzialmente neurologico. Il motivo di questa interpretazione fu proprio l'esecuzione della EMG di superficie che restituì i seguenti risultati. Il quadro elettromiografico dei masseteri è stato determinato seguendo una logica sequenza riportata nella figura 1. Come si può osservare, l’asimmetria di lato dell’attività EMG con elettrodi di superficie dei masseteri in stato di rilassamento (fig.1A) con la mandibola mantenuta in posizione di riposo era tale da richiedere una EMG ad ago del massetere sinistro. L’attività registrata con questa tecnica (fig.1B) ha mostrato una scarica con frequenza stabile di 20 Hz il che presuppose uno studio dell’unità motoria. Lo studio delle unità motorie del massetere sinistro (fig.1C) ha automaticamente selezionato 26 unità motorie di cui sono state analizzate la forma, la durata, gli spikes ed i turns di ciascuna unità. I dati sono riportati nella tabella (fig.1D) Statisticamente si possono rilevare i seguenti parametri: ampiezza media di , una durata di 8.7 mS., il 23% di unità polifasiche. Questo quadro clinico rappresenta il tipico fenomeno fisiopatologico in cui il paziente riferisce dolore ma molto spesso la diagnosi rimane “difficoltà nel rilassamento muscolare”, “ dolore orofacciale atipico” o ancor meglio “fibromialgia” e di conseguenza la terapia farmacologica rimane quella sintomatica. Proprio queste condizioni dovrebbero dare l’opportunità al medico di approfondire le ricerche eseguendo e conoscendo almeno in linee generali le costituenti di una analisi EMG ad ago coassiale, prima di indirizzare la paziente allo specialista neurologo.
Steps EMG ad ago
L’esame EMG dei muscoli scheletrici consiste di quattro step:
- Attività di inserzione quando inserito l’elettrodo ad ago nel muscolo
- Attività spontanea quando il muscolo si trova in condizioni di riposo
- Potenziali di unità motoria evocate da isolate scariche motorie durante una moderata contrazione volontaria
- Reclutamento o pattern interferenziale durante progressivo livello di contrazione
Attività di inserzione
In un soggetto l’attività di inserzione appare come spikes ad alta frequnenza positivi e negativi in un unico gruppo e sono in genere la rappresentazione di un danno delle fibre muscolari o di una stimolazione meccanica dovuta alla penetrazione dell’ago nel muscolo. Nel nostro paziente questa attività si presentò con una durata di 80 mS e fu riferibile ad una quadro di normalità. Da notare, inoltre, il fenomeno dell’attività di placca. Se un elettrodo ad ago viene mantenuto stazionario in un punto del muscolo, i muscoli normali a riposo non mostrano assolutamente nessuna attività elettrica eccetto che nella regione della placca neuromuscolare. Queste consistono di due componenti: bassa ampiezza ( nell’ordine di 10-50 μV) e minima durata (1-2 msec) che all’altoparlante EMG assomigliano al suono delle conchiglie di mare sull’orecchio. Nel nostro caso (fig.1A) l’assenza totale di attività di placca nel massetere destro può essere spiegata dalla registrazione eseguita con elettrodi di superficie che abbattono parzialmente l’energia del segnale ma l’attività registrata sul massetere sinistro, sempre con elettrodi di superficie, ha un ampiezza di . Per lo stesso ragionamento questa attività non deve essere considerata come attività di placca in quanto, come si può osservare in fig. 1B, registrazione del massetere sinistro eseguita con elettrodo coassiale, l’ampiezza è di . A volte gli spikes di potenziali di placca sono indistinguibili nella forma d’onda dai potenziali di fibrillazione i quali anche mostrano una iniziale negatività quando registrati vicino alla placca. Un altro elemento curioso è la somiglianza del modello di scarica tra le scariche dei fusi neuromuscolari e dei potenziali di placca, tanto è vero che alcuni autori [10] ipotizzarono che questi potenziali potessero originare dalle fibre intrafusali muscolari. Rimane ancora aperta la discussione ed il significato elettrofisiologico da dare all’attività elettrica osservabile in fig. 1B.
Attività spontanea:
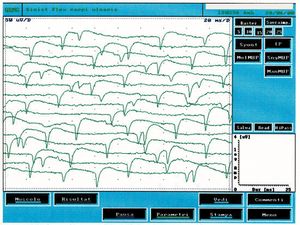
Nelle prime 2 settimane dopo la denervazione la sensibilità di una fibra muscolare all’acetilcolina (ACh) aumenta fina a 100 volte. Questo fenomeno conosciuto come “ipersensibilità da denervazione” può spiegare le scariche spontanee delle fibre muscolari denervate in risposta a minimi quanti di ACh. Il fatto che l’infusione di curaro blocca i recettori della placca neuromuscolare ma non abolisce la scarica spontanea[11], che la denervazione del muscolo di rana può determinare una aumentata sensibilità alla ACh ma non generare attività spontanea [12]. Questi studi hanno suggerito una ipotesi alternative quella dei cambiamenti lenti dei potenziali di membrana di origine metabolica che possono periodicamente raggiungere un livello critico ed evocare spikes propagati.[13] I fenomeni tipici dell’attività spontanee comprendono, comunque, potenziali di fibrillazione, onde a punta positiva, potenziali di fascicolazione, scariche miochimiche e scariche ripetitive complesse. Senza entrare in argomenti troppo specialistici e considerando la registrazioni elettrofisiologiche del caso clinico è sufficiente trattare le onde a punta positive, la fibrillazione e la fascicolazione. Per onde punta positive si intende scariche a denti di sega che scaricano spontaneamente e continuamente. Questo tipo di attività si trova nelle muscoli denervati ma anche in una varietà di condizioni miogeniche. In figura 2 si può osservare un tipico tracciato di attività spontanea di onde a punta positiva che confrontate con il caso clinico in esame (fig.1B) sono chiaramente diverse. Per fibrillazione si intende, invece, potenziali di durata da e ampiezza di con forme d’onda bifasiche o trifasiche e positività iniziale. Potenziali di fibrillazione triggerati da oscillazioni spontanee nel potenziale di membrana tipicamente scaricano a frequenze di con una media di . Questo fenomeno rappresenta l’attività spontanea di una o più fibre muscolari ed è patognomonico di denervazione anche se può apparire in muscoli sani. La presenza di scariche riproducibili in almeno due differenti aree del muscolo usualmente suggerisce un disordine del motoneurone secondario che include patologie delle cellule delle corna anteriori, radicolopatie, plessopatie, mono e polineuropatie assonali oltre che in certe miopatie.
In figura 3 possiamo osservare un tipico tracciato di attività spontanea da denervazione e confrontarlo con il tracciato in figura 1C in cui si possono notare delle diversità elettrofisiologiche. L’attività spontanea di fibrillazione ha un ampiezza di , la frequenza risulta essere con andamento random mentre nel caso clinico riportato (fig.1C) l’ampiezza era di e la frequenza più alta () ma particolarmente stabile quasi a significare un pacemaker centrale.
Per evitare confusione terminologica e clinica tra fibrillazione e fascicolazione Danny-Brown e Pennybacker[14] proposero il termine di fascicolazione per descrivere la spontanea contrazione (twitch) di unità motorie. Le fascicolazione, perciò, rappresentano la scarica spontanea di un gruppo di fibre muscolari riferibili all’intera o parziale parte dell’unità motoria. Isolate scariche di una unità motoria con complesse bursts di ripetitive scariche causano movimenti vermicolari della pelle chiamati miochimie.[15]
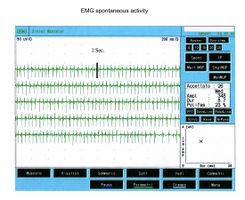
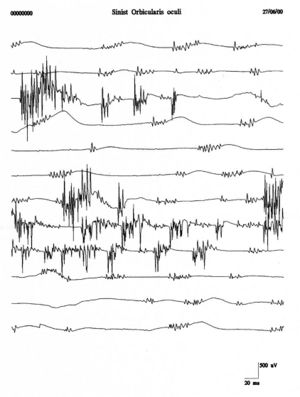
Scariche ripetitive della stessa unità motoria occorrono in bursts a intervalli regolari di con spikes che scaricano a in ciascun burst. I potenziali di fascicolazione sono tipicamente associati con patologie delle cellule delle corna anteriori ma sono anche osservate in radicolopatie, neuropatie da intrappolamento, e la sindrome di fascicolazione dolorosa muscolare. In figura 4 si può osservare un chiaro esempio di fascicolazioni del muscolo orbicolare dell’occhio che confrontato con i tracciati del caso clinico (fig.1B e C) mostra una totale diversità morfologica e di rappresentazione temporale. Questa diversità rafforzerebbe l’esclusione di una patologia da denervazione.
Potenziali di Unità Motoria
Una unità motoria può essere definita dall’ampiezza, il rise time, dalla durata e dalle fasi come verrà meglio descritto nel capitolo 'Elettromiografia'. L’ampiezza registrata varia ampiamente con la posizione della punta dell’elettrodo relativa alla sorgente di corrente ionica scaricata, per cui un operatore esperto seleziona un potenziale di unità motoria con una rise time di per essere certi della vicinanza con la sorgente. L’ampiezza nel range della normalità va da centinaia di ad alcuni e la durata da . Per i muscoli facciali, in particolare, ci si riferisce ai valori riportati da Buchthal [16] il cui range è per una età massima di anni. I potenziali di unità motoria bifasici o trifasici sono presenti anche in muscoli normali con una media di di unità con o più fasi.
Il numero di unità polifasiche aumentano sia nelle miopatie, neuropatie o nelle patologie del motoneurone. La polifasia indica, dunque, una dispersione temporale dei potenziali di fibra muscolari dentro una unità motoria. In alcune anormalità chiamate doppiette o triplette una unità motoria spara due o tre volte ad una intervallo di tempo molto corto e sono rappresentative di un disturbo metabolico associato ad ipereccitabilità del pool motoneurale. In figura 5 possiamo osservare un tipico tracciato a minima attività volontaria di MUAP polifasico ed una doppietta che rappresenta uno stato di patologia del motoneurone. Confrontando questa registrazione di unità motoria patologica con alcune della fig.1C, ed in particolare la 5,7,13 e 23 con i valori di ampiezza rispettivi durata e e 8.4 possiamo affermare che l’attività registrata sul massetere di sinistra, del caso clinico in questione, non ha nessuna caratteristica elettrofisiologica sovrapponibile ad un quadro di danno del II motoneurone.
Pattern Interferenziale
Aumentando la contrazione aumentano molto le unità motorie che iniziano a scaricare molto rapidamente e ciò precludono l’identificazione di potenziali di unità motorie individuali. Questo fenomeno ha dato il nome di pattern interferenziale. La densità degli spikes e la media ampiezza delle risposte sommate sono determinate da una serie di fattori come: l’output discendente dalla corteccia, il numero di motoneuroni capaci di scaricare, la frequenza di scarica di ciascuna unità motoria, la forma d’onda di potenziali individuali e la probabilità della cancellazione di fase (collisione). Nel nostro caso clinico il pattern interfernziale registrato sui masseteri risultò normale sia in ampiezza che in frequenza.
Dall’analisi dettagliata del tracciato EMG relativo al caso clinico descritto possiamo confermare l’assenza di un danno organico dell’unità motoria e/o delle fibre muscolari per i vari motivi esposti quali: l’assenza di attività spontanea, la normale morfologia dell’unità motoria e del reclutamento interferenziale. Rimane ancora da interpretare la presenza di attività EMG registrata sul massetere sinistro (fig.1) che, riferendosi ai concetti sopradescritti, non può essere denominata “attività spontanea” perché non espressione di denervazione, ne “mancato rilassamento muscolare” in quanto il paziente è incapace di rilassare il muscolo volontariamente o con manovre di stiramento, ne di “attività EMG a riposo da disturbo psichico in quanto negativi i tests psicometrici.
E’ stato proposto, con il consenso della paziente, uno studio sperimentale in cui si è tentato di disaccoppiare farmacologicamente l’attività neuronale troncoencefalico da quella corticale. Simultaneamente al disaccoppiamento farmacologico veniva monitorato l’attività EMG con ago coassiale sul massetere sinistro e contestualmente il blink reflex. Il modello sperimentale, che andremo a spiegare brevemente, è stato realizzato attraverso due elementi essenziali e cioè: la scelta dell’anestetico specifico per lo scopo dello studio (propofol) ed il controllo della attività elettrofisiologica troncoencefalica attraverso il blink reflex
Propofol: Gli effetti degli anestetici producono perdita di coscienza, di memoria, cambiamenti dell’attività spontanea, attenuazione dei riflessi di protezione, perdita dei riflessi posturali ed anche effetti sfavorevoli come allucinazioni, euforia ed amnesie. Inoltre essi possono influenzare il livello o l’omeostasi dei neurotrasmettitori nel cervello come la dopamina, noraepinefrina e l’acetilcolina (ACh).[17] La Ach fu il primo neurotrasmettitore ad essere descritto ed i neuroni colinergici sono distribuiti ampiamente nel cervello. I meccanismi colinergici sono conosciuti essere importanti nello striato dove un bilanciamento tra dopamina ed il rilascio di ACh assicurano una normale output motorio,[18] nell’ippocampo e nella corteccia frontale dove Ach gioca un ruolo importante per la regolazione della coscienza, memoria ecc.
Il Propofol si pensa potenziare l’effetto inibitorio dei recettori GABAA ed avere un’azione diversa dai barbiturici o benzodiazepine. Un elegante studio[19] realizzato attraverso microdialisi intracerebrale nel topo ha permesso di dimostrare che il propofol, con dosi di 50 mg/kg, diminuisce il rilascio di ACh dalla corteccia frontale del 85%, del 72 % dall’ippocampo e del 19% dallo striato.
Blink reflex: Il blink è un riflesso che si evoca percuotendo la regione sopraccigliare su un lato della fronte. Elettrofisiologicamente è possibile evocarlo applicando uno stimolo elettrico sull’arcata sopracigliare in corrispondenza del forame sovraorbitario. Le risposte vengono registrate attraverso due elettrodi di superficie posizionati sul muscolo orbicolare dell’occhio di ciascun lato e i potenziali motori possono essere rappresentati principalmente da due eventi e cioè dalla risposta R1 ipsilaterale alla stimolazione e la R2 bilaterale. Queste risposte rappresentano una circuiteria monosinaptica e polisinaptica per la R1 e R2 ripettivamente. La risposta R1 è stata considerata seguire un percorso trigeminale nel ponte mentre la R2 attraverso un percorso adiacente la formazione reticolare raggiunge i nuclei facciali.[20][21][22]
Il principale circuito neuronale del blink reflex è localizzato nel tronco encefalico ma recenti lavori, impiegando la Risonanza Magnetica Funzionale (RMNf), hanno dimostrato che due principali aree nel lobo posteriore dell’emisfero cerebellare, principalmente sul lato ipsilaterale alla stimolazione, sono attivate durante i riflessi di ammicamento nell’uomo.[23]
Procedura sperimentale
L’esperimento consistette nel monitorare simultaneamente la presenza del blink relex ( R1 e R2) e l’attività EMG del massetere sinistro con elettrodo ad ago al momento dell’infusione di Propofol a dosi di che determinò una lieve dissociazione-vigile e con occhi aperti. In questo modo si può affermare, con buona approssimazione, che il farmaco lasciò libere le funzioni mesencefalico-bulbari.
Le risposte EMG (fig. 6) furono le seguenti: al momento dell’introduzione del farmaco si assiste ad una breve perdita cosciente del controllo corticale, che gli anestesisti conoscono clinicamente come ipertono transitorio e che elettrofisiologicamente ha determina un aumento del tono muscolare. In figura 6 (fase 1: prime due traccia superiori) si può osservare l’ aumento della frequenza di scarica delle unità motorie che vanno da , prima dell’esperimento (fig.1B), a della fase 1.( Fig. 6, traccia 1 e 2 superiore)
Dopo il farmaco sembra essersi distribuito alle aree corticali-sottocorticali e questo effetto si manifesta elettrofisiologicamente con un rallentamento della frequenza di scarica EMG (fig. 6 traccia 3 e 4 partendo dall'alto). Dopo altri la saturazione delle aree corticali e, presumibilmente, sottocorticali è completa e si assiste ad una assenza totale dell’attività EMG sul massetere sinistro.(fig. 6 traccia 5,6 e 7 partendo dall'alto) Infine il farmaco viene metabolizzato dopo dal silenzio elettrico e contestualmente riappare la costante attività tonica EMG a (fig.6 traccia 8-14).
Il dato più interessante è stato nella fase 3 in cui vi è l’assenza totale di MUAP mentre il blink reflex era ancora evocabile con le sue componenti R1 e R2. Questo spiegherebbe il pacemaker corticale e/o sottocorticale ma non coinvolgerebbe le strutture troncoencefaliche.
Conclusione
Conclusione sperimentale
L’attività EMG presente nel soggetto esaminato non può essere definita “Attività spontanea” perché non presenta caratteristiche di danno organico delle fibre muscolari e/o del II motoneurone. Se si trattasse di danno delle fibre muscolari l’attività EMG sarebbe rimasta anche dopo somministrazione di di propofol. E’ stato osservato, infatti, che dosi di propofol di fallirono nel annullare le fascicolazioni indotte da somministrazione di 1mg/kg di succinilcolina.[24] L’attività EMG presente nel soggetto non può essere descritta come “Incacacità di rilassamento” perché termine troppo generico sia riferito a condizioni di turbe psichiche che a disturbi distonici. Nelle distonie oromandibolari si assiste,infatti, a fasi di silenzio EMG quando si chiede al paziente di deviare la mandibola su un lato nel tentativo di stirare il muscolo coinvolto. Questo effetto è determinato da un aggiuntivo input delle fibre propriocettive muscolari.
La scomparsa dell’attività EMG a dosi di di propofol, dose capace di interferire con i sistemi corticali, sottocorticali e striatali mantenendo integre le funzioni troncoencefaliche e ponto-bulbari, dimostra che il pacemaker è ad un livello superiore del tronco encefalico.
L’attività EMG registrata si può finalmente definire “Attività EMG involontaria" e risponde ad un pacemaker di origine centrale. Questa continua attività EMG determinerebbe, a lungo andare, un danno delle miofibrille e la mioglobina, sostanza algogena, sarebbe la causa terminale del dolore riferito dalla paziente.
La paziente, dunque, poteva essere affetta con più ampia probabilità da “Distonia focale oromandibolare" più che da "Disordini Tempormandibolari" accompagnata da fenomeni di bruxismo anche diurno. Evidenze farmacologiche, infatti, suggeriscono che il sistema dopaminergico centrale può essere implicato nella patogenesi della distonia cranio cervicale e nel bruxismo.[25] Lobbezo, infatti, attraverso la PET ha dimostrato una anormale distribuzione di lato nei recettori D2 striatali leganti nel bruxismo e nelle distonie cranio cervicali.[26] Il fatto che il trauma periferico possa causare distonia suggerisce che il sistema sensoriale possa essere importante per la patogenesi della distonia focale e, comunque, esso può interagire solo se il paziente è geneticamente predisposto a sviluppare una distonia post-traumatica.[27] Usando la PET la stimolazione dolorosa termica della mano e l’iniezione intradermica di capsicina possono determina un aumento del flusso ematico nel putamen controlaterale e del globus pallido quando comparati con stimoli non dolorosi termici.[28][29] Inoltre l’espressione dei geni per la prodinorfina, c-Fos e c-Jun è alterata a livello spinale e mesencefalico dopo stimoli dolorosi.[30] Nei distonici, impiegando i PET, il picco di flusso sanguigno in risposta alla vibrazione della mano fu significativamente ridotto sia nella corteccia sensoriale primaria che nella motoria supplementare quando comparata con i soggetti normali.[31] Manifestazioni distoniche nei pazienti furono facilmente provocati dal “riflesso tonico di vibrazione” ma furono marcatamente attenuati dal blocco con lidocaina dei fusi neuromuscolari.[32]
Questi autori suggerirono tre meccanismi che possono spiegare l’aumentata sensibilità alla vibrazione: la perdita della normale inibizione delle afferenze Ia, un’alterazione “centrale” ed un’alterazione dell’eccitabilità dei fusi neuromuscolari risultante da una iperattività dei motoneuroni . La perdita della normale inibizione fu anche trovata in altri esperimenti; nei distonici, infatti, è presente una rapida curva del ciclo di recupero del blink reflex e dell’onda H.[33]
Trattamento farmacologico
La paziente rispose positivamente alla somministrazione di “SIRDALUD“ a dosi di 4 mg tre volte al dì più che alla somministrazione di diazepam. La tizanidina ( Sirdalud) è infatti una molecola che agisce centralmente come agente miotonolitico ed è farmacologicamente e chimicamente diverso dal diazepam e baclofen. Questo è un potente inibitore della e rigidità indotta sperimentalmente sul topo e dell’attività polisinaptica nel gatto. Nel gatto decorticato o decerebrato la tizanidina inibisce preferenzialmente la componente tonica dell’attività riflessa. Le azioni della tizanidina derivano dalla propria attività agonista sui recettori noradrenergici delle sub-unità e possono coinvolgere anche l’inibizione del rilascio degli aminoacidi eccitatori dagli interneuroni spinali (EAA).[34] L’azione sul tono muscolare, il minore effetto sedativo rispetto al diazepam ed al baclofen e la minore debolezza muscolare che ne deriva, sono le caratteristiche che hanno indotto la scelta di questo farmaco rispetto agli altri (EAA)
Conclusioni Cliniche
Per giungere ad una conclusione clinica chiara e significativa dobbiamo porci la seguente domanda:
Sono i Disordini Temporomandibolari a causare una alterazione funzionale del sistema Nervoso Centrale trigeminale oppure questa manifestazione clinica potrebbe rappresentare variante di una polineurite cranica acuta benigna, oppure uno stato clinico più complesso?
Una adeguata risposta a questo quesito è stata data da uno studio di Adour KK [35]attraverso uno studio prospettico utilizzando l'esame neuro-otologico e l'elettromiografia. Sette pazienti consecutivi con sintomi cardinali della sindrome da disfunzione dolorosa dell'articolazione temporo-mandibolare (dolore, dolorabilità, clic e limitazione del movimento della mandibola) sono stati esaminati entro una settimana dall'insorgenza dei loro sintomi acuti. Altri tre con sintomi cronici sono stati testati per il confronto con i casi acuti. Tutti e sette i pazienti con la condizione acuta presentavano ipoestesia asintomatica di tutte e tre le divisioni del nervo trigemino e una riduzione del potenziale d'azione dei muscoli volitivi nei muscoli masseteri e temporali. Alla fine di tre settimane l'ipestesia si è risolta in tutti e sette i pazienti e il potenziale d'azione muscolare è tornato alla normalità in sei dei sette. I test elettromiografici del singolo paziente con potenziali d'azione muscolari ridotti persistenti e tre pazienti con sintomi cronici hanno mostrato fibrillazione, ridotti potenziali di rigenerazione polifasica e fascicolazioni spontanee con atrofia clinica e spasmo dei muscoli masseteri e temporali interessati. Altri risultati acuti del nervo cranico includevano ipoestesia unilaterale del glossofaringeo e del secondo nervo cervicale, paralisi motoria del ramo laringeo superiore del nervo vago e aumento della latenza del nervo facciale. Questi risultati suggeriscono una causa organica neuromuscolare, piuttosto che psicofisiologica, della sindrome da disfunzione dolorosa dell'articolazione temporo-mandibolare.
Contrariamente a questa asserzione che vede un disturbo organico neuromotorio alla base di una situazione clinica di TMDs c'è la opinione che l'influenza del crossbite posteriore unilaterale sulle variazioni dell'attività muscolare spontanea nella posizione di riposo mandibolare e nella massima contrazione volontaria sia significativa e confermata da Woźniak K et al.[36]
Avendo già chiarito anche se in modo non approfondito la difficoltà terminologica, clinica e scientifica nella comprensione di fenomeni che rappresentano una alterazione del Sistema Nervoso Centrale trigeminale nell'attività EMG a riposo possiamo solo suggerire più attenzione nel progettare esperimenti di questo tipo. Per esempio Woźniak K et al.[36] giunge a tali conclusioni analizzando la asimmetria tra lati dell'attività EMG a riposo ed a massima volonta di contrazione (MVC) e l'algoritmo impiegato è il seguente:
ma non si è tenuto conto se queste asimmetrie, principalmente evidenti al numeratore siano realmente correlate ad una simmetria organica delle radici motorie trigeminali. Queste conclusioni perciò, sarebbero potute divenire esponenzialmente significative se correlate ai dati in uscita dall'esecuzione dei Potenziali Evocati motori trigeminali bilaterali bRoot-MEPs messi appunto dal nostro gruppo.
Questo avrebbe avuto un esponenziale significato clinico perchè avrebbe confermato una correlazione tra la asimmetria funzionale ( e non organica) tra il crossbite e le attività elettriche neuromotorie.
- ↑ Grzegorz Zieliński, Aleksandra Byś, Jacek Szkutnik, Piotr Majcher, Michał Ginszt. Electromyographic Patterns of Masticatory Muscles in Relation to Active Myofascial Trigger Points of the Upper Trapezius and Temporomandibular Disorders. Diagnostics (Basel) 2021 Apr; 11(4): 580. Published online 2021 Mar 24. doi: 10.3390/diagnostics11040580 PMCID: PMC8063936
- ↑ Fernández-de-Las-Peñas C., Galán-Del-Río F., Alonso-Blanco C., Jiménez-García R., Arendt-Nielsen L., Svensson P. Referred Pain from Muscle Trigger Points in the Masticatory and Neck-Shoulder Musculature in Women with Temporomandibular Disoders. J. Pain. 2010;11:1295–1304. doi: 10.1016/j. jpain.2010.03.005.
- ↑ Peck C., Murray G., Gerzina T. How Does Pain Affect Jaw Muscle Activity? The Integrated Pain Adaptation Model. Aust. Dent. J. 2008;53:201–207. doi: 10.1111/j.1834-7819.2008.00050.x.
- ↑ Ginszt M., Zieliński G., Berger M., Szkutnik J., Bakalczuk M., Majcher P. Acute Effect of the Compression Technique on the Electromyographic Activity of the Masticatory Muscles and Mouth Opening in Subjects with Active Myofascial Trigger Points. Appl. Sci. 2020;10:7750. doi: 10.3390/app10217750.
- ↑ Pietropaoli D., Ortu E., Giannoni M., Cattaneo R., Mummolo A., Monaco A. Alterations in Surface Electromyography Are Associated with Subjective Masticatory Muscle Pain. Pain Res. Manag. 2019;2019:6256179. doi: 10.1155/2019/6256179.
- ↑ Manfredini D., Cocilovo F., Favero L., Ferronato G., Tonello S., Guarda-Nardini L. Surface Electromyography of Jaw Muscles and Kinesiographic Recordings: Diagnostic Accuracy for Myofascial Pain. J. Oral Rehabil. 2011;38:791–799. doi: 10.1111/j.1365-2842.2011.02218.x.
- ↑ Simons D.G., Travell J.G., Simons L.S. Travell & Simons’ Myofascial Pain and Dysfunction: The Trigger Point Manual. 2nd ed. Williams & Wilkins; Baltimore, MD, USA: 1999.
- ↑ Grzegorz Zieliński, Aleksandra Byś, Michał Ginszt, Michał Baszczowski, Jacek Szkutnik, Piotr Majcher, Piotr Gawda. Depression and Resting Masticatory Muscle Activity. J Clin Med. 2020 Apr; 9(4): 1097. Published online 2020 Apr 12. doi: 10.3390/jcm9041097
- ↑ Stocka A., Sierpinska T., Kuc J., Golebiewska M. Relationship between depression and masticatory muscles function in a group of adolescents. Cranio. 2018;36:390–395. doi: 10.1080/08869634.2017.1364030.
- ↑ Partanen JV, Nousiainen U. : End-plate spikes in the electromyography are fusimotor unit potentials. Neurology 1983; 33:039-1043,
- ↑ Axelsson J, Thesleff S.: A study of super-sensitivity of denervated mammalian skeletal muscles. J Physiol (Lond) 1957:149;178-193
- ↑ Miledi R.: The acetylcholine sensitivity of frog musclefibres after complete or partial denervation. J Physiol (Lond) 1960:151;1-23
- ↑ Thesleff S: Fibrillation in denervated mammalian skeletal muscle. In Cukp WL e Ochoa J (eds): Abnormal Nerves and Muscle as Impulse Genertors. Oxford University Press. Oxford 1982, pp 678-694
- ↑ Danny-Brown D, Pennybacker JB.: Fibrillation and fasciculation in voluntary muscle. Brain 1938; 61: 311-332
- ↑ Sindermann F,Conrad B, Jacobi HM, Prochazka VJ.: Unusual properties of repetitive fasciculation Elctroencephalogr Clin Neurophysiol 1973; 35: 173-179
- ↑ Buchtal F: An introduction to electromyography Scandinavian University Books. Copenhagen 1957
- ↑ Angel A. : Central neuronal pathways and the process of anaesthesia. British Journal of Anaesthesia 1993; 71:148-163
- ↑ Iversen SD.: Behavioural evaluation of cholinergic drug. Life Sciences 1997; 60: 1145-1152
- ↑ Kikuchi T, Wang Y, Sato K, Okumura F.: In vivo effects of propofol on aceylcholine release from the fronatl cortex, hippocampus and striatum studied by intracerebral microdialysis in freely moving rats
- ↑ Ongerboer de Visser BW, Kuypers HG (1978): Late blink reflex changes in lateral medullary lesions. An electrophysiological and neuro-anatomical study of Wallenberg's syndrome. Brain 101: 285-294.
- ↑ Ongerboer de Visser BW (1983b): Comparative study of corneal and blink reflex latencies in patients with segmental or with cerebral lesions. In: Desmedt JE , editor. Advances in neurology. New York: Raven Press. p 757-772.
- ↑ Ongerboer de Visser BW (1983b): Comparative study of corneal and blink reflex latencies in patients with segmental or with cerebral lesions. In: Desmedt JE , editor. Advances in neurology. New York: Raven Press. p 757-772.
- ↑ Dimitrova A, Weber J, Maschke M, Elles HG, Kolb FP, Forsting M, Diener HC, Timmann D. Eyeblink-related areas in human cerebellum as shown by fMRI. Hum Brain Mapp. 2002 Oct;17(2):100-15.
- ↑ Kararmaz A. Kaya S, TurhanogluS, Ozyilmaz A.: Effects of high-dose propofol on succinylcholine-induced fasciculations and myalgia. Acta Anaesthesiol Scand 2003; 47:180-184
- ↑ Watt MW, Tan EK, Jankovic J.: Bruxism and Cranial cervical dystonia: Is there a relationship? Behavioural Sciences. 1999; 17: 196-2011)
- ↑ Lobbezzo F, Soucy JP, Montplaisir JY, Lavigne GJ.: Striatal D2 receptor binding in sleep bruxism: a controlled study with iodine 123 –iodobenzamide and single photon emission computer tomography. J Dent. Res. 1996 : 75 ; 1804-1810
- ↑ Chuldler EH, Dong WK.: The role of basal ganglia in nociception and pain Pain 1995; 60: 3-38
- ↑ Jones AK, Brown WD, Friston KJ, Qi LY,Frackowiak RS.: Cortical and subcortical localization of response to pain in man using positron emission tomography. Proc R Soc Lond B Biol Sci 1991; 244: 39-44
- ↑ Iadarola MJ, Berman KF, Byas-Smith M, Gracely RH, Max M, Seffiro T. et all.: Positron emission tomography (PET) studies of pain and allodynia in normal and patients with chronic neuropathic pain. Soc Neurosci Abstr 1993; 19: 1074
- ↑ Bullitt E.: Introduction of c-Foslike protein whitin the lumbar spinal cord and thalamus of the rat following peripheral stimulation. Brain Res 1989; 493: 391-7
- ↑ Tempel LW, Perlmutter JS.: Abnormal cortical responses in patients with writer’s cramp Neurology 1993; 43: 2252-7
- ↑ Kaji R, Rothwell JC, Katayama M, Ikeda T, Kubori T, Kohara N, Mezaki T, Shibasaki H, Kimura J.: Tonic vibration reflex and muscle afferent block in writer's cramp. Ann Neurol. 1995 Aug;38(2):155-62
- ↑ Tolosa E, Montserrat L, Bayes A.: Blink reflex studies in focal dystonias: enhanced excitability of brainstem interneurons in cranial dystonia and spasmodic torticollis. Mov Disord. 1988;3(1):61-9
- ↑ Coward DM: The drug treatment of spasticity. Sandoz 1997
- ↑ Adour KK. Acute temporomandibular joint pain-dysfunction syndrome: neuro-otologic and electromyographic study. Am J Otolaryngol. 1981 May;2(2):114-22. doi: 10.1016/s0196-0709(81)80028-2.PMID: 7270801
- ↑ 36.0 36.1 Woźniak K, Szyszka-Sommerfeld L, Lichota D. The electrical activity of the temporal and masseter muscles in patients with TMD and unilateral posterior crossbite. Biomed Res Int. 2015;2015:259372. doi: 10.1155/2015/259372. Epub 2015 Mar 26.PMID: 25883948