Difference between revisions of "Research Diagnostic Criteria (RDC)"
(Created page with "{{Versions | en = Research Diagnostic Criteria (RDC) | it = Criteri diagnostici di ricerca (RDC) | fr = Critères diagnostiques de recherche (RDC) | de = Forschungsdiagnostische Kriterien (RDC) | es = Criterios de Diagnóstico de Investigación (RDC) | pt = <!-- portoghese --> | ru = <!-- russo --> | pl = <!-- polacco --> | fi = <!-- finlandese/suomi --> | ca = <!-- catalano --> | ja = <!-- giapponese --> }} {{ArtBy|autore=Gianni Frisardi}} {{Bookind2}} Car...") |
|||
| Line 15: | Line 15: | ||
{{Bookind2}} | {{Bookind2}} | ||
Caratteristica frequente del dolore orofacciale è la multifattorialità della patologia che rende ancor più complessa la diagnosi. I Disordini Temporo Mandibolari (DTM), per esempio, che i paesi | Caratteristica frequente del dolore orofacciale è la multifattorialità della patologia che rende ancor più complessa la diagnosi. I Disordini Temporo Mandibolari (DTM), per esempio, che i paesi Anglosassoni denominano con varie terminologie come Temporo-Mandibular Disorders (TMDs), Cranio Facial Pain (CFP) e Temporo-Mandibular Joint Dysfunction (TMJ dysfunction), presentano, a volte, difficoltà diagnostiche. Il dolore orofacciale causato da DTM è spesso sovrapposto, come sintomi e segni clinici, a disturbi algici che possono essere una manifestazione di altre forme cefalalgiche in cui possono coesistere patologie organiche neurologico-sistemiche. Questo quadro clinico può rendere difficile la diagnosi differenziale almeno nelle prime fasi della malattia.<ref>Sollecito T.P., Richardson R.M., Quinn P.D., Cohen G.S.:. Intracranial schwannoma as atypical facial pain. Case report. Oral Surg Oral Med Oral Pathol. 1993;76:153-6 </ref><ref>Shankland W.E.: Trigeminal neuralgia: typical or atypical? Cranio. 1993;11:108-12. </ref><ref>Graff-Radford S.B., Solberg W.K.: Is atypical odontalgia a psychological problem? Oral Surg Oral Med Oral Pathol. 1993;75:579-82.</ref><ref>Ruelle A., Datti R., Andrioli G.: Cerebellopontine angle osteoma causing trigeminal neuralgia: case report.Neurosurgery. 1994;35:1135-7.</ref> | ||
Per questo motivo si sono succeduti numerosi studi per determinare un metodo di valutazione diagnostico standardizzato chiamato Research Diagnostic Criteria (RDC) | Per questo motivo si sono succeduti numerosi studi per determinare un metodo di valutazione diagnostico standardizzato chiamato Research Diagnostic Criteria (RDC). Il Dolore Orofacciale Atipico (DOA), è considerato un ampio gruppo di disturbi algici facciali ed è descritto come bruciore della bocca, crampi muscolari che si presentano su un lato della faccia e spesso nel territorio nervoso trigeminale. Questa sintomatologia può estendersi nella regione cervicale e posteriore della testa. Le cause della malattia possono essere molteplici ed è stata considerata anche " patologia di competenza psichiatrica". | ||
Il Dolore Orofacciale Atipico (DOA), è considerato un ampio gruppo di disturbi algici facciali ed è descritto come bruciore della bocca, crampi muscolari che si presentano su un lato della faccia e spesso nel territorio nervoso trigeminale. Questa sintomatologia può estendersi nella regione cervicale e posteriore della testa. Le cause della malattia possono essere molteplici ed è stata considerata anche " patologia di competenza psichiatrica". | |||
Un ostacolo critico nella comprensione dei DTM è stata la perdita di criteri diagnostici standardizzati per la definizione di sottotipi dei DTM. Si pensò perciò di dare vita ad un progetto per annullare la mancanza di standardizzazione diagnostica e terapeutica denominato Research Diagnostic Criteria e siglato in RDC. | |||
=== Research Diagnostic Criteria === | |||
Questo progetto chiamato richiede che la ripetibilità e la validità dei criteri diagnostici permettano:<blockquote> | |||
Questo progetto chiamato | |||
* La generazione di definizione dei casi clinici con riproducibiltà tra clinici e ricercatori | * La generazione di definizione dei casi clinici con riproducibiltà tra clinici e ricercatori | ||
* L’identificazione e la valutazione eziologica, preventiva e dei fattori di rischio così come la valutazione delle caratteristiche associate che iniziano, prevengono, mantengono o esacerbano i disordini | * L’identificazione e la valutazione eziologica, preventiva e dei fattori di rischio così come la valutazione delle caratteristiche associate che iniziano, prevengono, mantengono o esacerbano i disordini | ||
| Line 33: | Line 31: | ||
La taxonomia delle malattie, infatti, si è sviluppata perché la classificazione delle malattie è considerata un modo utile per migliorare la conoscenza di ciò che, altrimenti, sarebbe una serie di confuse informazioni. La taxonomia, comunque, è di per se un ''costruttore'' od un ''set di costruttori'', e per questo necessitano di una valutazione riferibile a critici fattori come l'affidabilità e la validazione. Perché un ''costruttore diagnostico'' sia considerato valido è necessario che contenga una serie di validi ''descrittori'' della malattia. Il descrittore della malattia è | I dati empirici usati per sviluppare lo 'RDC' vennero da ricerche epidemiologiche longitudinali supportate dalla National Institute for Dental Research (NIDR) e condotte all'Università di Washington ed al Group Health Coorporative of Puget Sound, Seattle, Washington. | ||
Samuel F.Dworkin,, M. Von Korff e L. LeResche furono i principali investigatori. | |||
Per giungere a formulare il protocollo dello 'RDC' è stata fatta una revisione della letteratura dei metodi diagnostici nei DTM e sottoposti a validazione e riproducibilità. Sono stati considerati anche i fattori tassonomici ma non i maniera acritica. | |||
La taxonomia delle malattie, infatti, si è sviluppata perché la classificazione delle malattie è considerata un modo utile per migliorare la conoscenza di ciò che, altrimenti, sarebbe stat una serie di confuse informazioni. La taxonomia, comunque, è di per se un ''costruttore'' od un ''set di costruttori'', e per questo necessitano di una valutazione riferibile a critici fattori come l'affidabilità e la validazione. Perché un ''costruttore diagnostico'' sia considerato valido è necessario che contenga una serie di validi ''descrittori'' della malattia. Il descrittore della malattia è considerato valido se e solo se è frequentemente trovato nei pazienti con la malattia e raramente osservato nei soggetti senza malattia. | |||
Furono presi in considerazione 9 sistemi taxonomici, quello di Farrar (1972)<ref>Farrar WB.: Differentiation of temporomandibular joint dysfunction to simplify treatment (other articles included) J.Prosthetic Dent. 1972; 28: 555-629</ref>Block (1980)<ref>Block SL.: Differential diagnosis of cranial facial cervical pain. In Sarnat BG:, Laskin DM (eds): ''The temporomandbular joint,'' ed 3. Springfield.III Charles C.Thomas .1980 pp. 348-421</ref>, Eversole e Machado (1985)<ref>Eversole LR., Machado L.: Temporomandibular joint internal derangements and associated neuromuscular disorders. J. Am.Dent Assoc 1985; 110: 69-79</ref>, Bell (1986)<ref>Bell WE.: ''Temporomandibular disorders:Classification, Diagnosis, Management.''(2 ed).Chicago Year Book Medical Publishers, 1986</ref>, Fricton (1988)<ref>Fricton Jr., Kroening RJ., Hathaway KM.:''TMJ and Craniofacial pain: Diagnosis and Management.'' St Louis, Ishiyaku EuroAmerica. 1988</ref>,American Academy of Craniomandibular Disorders (AACD) (1990)<ref>American Academy of Craniomandibular Disorders: ''Craniomandibular Disorders: Guidilines for evaluation, Diagnosi, and Management.'' Chicago, Quintessence Publ.Co 1990</ref>, Talley (1990)<ref>Talley Rl., Murphy GJ., Smith Sd., Baylin MA., Haden JL.: Standards for the history, examination, diagnosis, and treatment of temporomandibular disorders (DTM): A position paper. J Craniomand. Prat. 1990; 8: 60-77</ref>, Bergamini e Prayer-Galletti (1990)<ref>Bergamini M., Prayer-Galetti S.: A classification of musculoskeletal disorders of the stomatognatic apparatus. Front Oral Physiol. 1990; 7: 185-190</ref>,Truelove (1992)<ref>Truelove EL., Sommers EE., LeResche L., Dworkin SF., Von Korff M.: Clinical diagnostic criteria for RMD: New classification permits multiple diagnosis. J. Am. Dent. Assoc. 1992; 123: 47-54</ref>, e comparati, accordandoli ad una serie di criteri di valutazione. Alcuni di questi criteri possono essere applicati nella valutazione di quel costruttore o sistema taxonomico mentre altri furono sviluppati dagli autori stessi. I criteri di valutazione sono stati divisi in due categorie che coinvolgono | |||
# considerazioni metodologici | |||
# considerazioni cliniche. | |||
Alla conclusione della ricerca si giunse ad una drastica eliminazione di una serie di metodologie diagnostiche strumentali, per mancanza di validizzazione scientifica e clinica, (tabella 1) | |||
<center> | <center> | ||
{| class="wikitable" | {| class="wikitable" | ||
| Line 50: | Line 60: | ||
|- | |- | ||
|Ampiezza di apertura mandibolare (''Dworkin et el.,1990)''<ref name=":0">S F Dworkin, L LeResche, M R Von KorffDiagnostic studies of temporomandibular disorders: challenges from an epidemiologic perspective.Anesth Prog. 1990 Mar-Jun;37(2-3):147-54. | |Ampiezza di apertura mandibolare (''Dworkin et el.,1990)''<ref name=":0">S F Dworkin, L LeResche, M R Von KorffDiagnostic studies of temporomandibular disorders: challenges from an epidemiologic perspective.Anesth Prog. 1990 Mar-Jun;37(2-3):147-54. | ||
</ref> | </ref> | ||
|Maschi:35 mm | |Maschi:35 mm | ||
| Line 66: | Line 75: | ||
|- | |- | ||
|Velocità di movimento mandibolare (''Cooper e Rabuzzi, 1984)''<ref name=":1">BC Cooper, D D Rabuzzi. Myofacial pain dysfunction syndrome: a clinical study of asymptomatic subjects. Laryngoscope. 1984 Jan;94(1):68-75. doi: 10.1002/lary.5540940116. | |Velocità di movimento mandibolare (''Cooper e Rabuzzi, 1984)''<ref name=":1">BC Cooper, D D Rabuzzi. Myofacial pain dysfunction syndrome: a clinical study of asymptomatic subjects. Laryngoscope. 1984 Jan;94(1):68-75. doi: 10.1002/lary.5540940116. | ||
</ref> | </ref> | ||
|300 mm/sec | |300 mm/sec | ||
| Line 144: | Line 152: | ||
|- | |- | ||
| colspan="5" |<small>Cutoff: Parametri e limiti di significatività che dovrebbero dividere i malati dai sani, per ogni tests riportato</small> | | colspan="5" |<small>Cutoff: Parametri e limiti di significatività che dovrebbero dividere i malati dai sani, per ogni tests riportato</small> | ||
<small>Sensibilità: Capacità del test specificato, | <small>Sensibilità: Capacità del test specificato, nell'individuare i veri malati in un campione di soggetti sani e malati</small> | ||
<small>Specificità: Capacità del test specificato, | <small>Specificità: Capacità del test specificato, nell'individuare i sani in un campione di soggetti sani e malati</small> | ||
<small>Valore Predittivo Positivo (VPP): Rapporto della capacità del test specificato | <small>Valore Predittivo Positivo (VPP): Rapporto della capacità del test specificato nell'individuare i veri malati (positivi) su il totale dei malati in un campione di soggetti sani e malati.</small> | ||
|} | |} | ||
</center>Senza entrare in argomenti | </center>Senza entrare in argomenti statistici, che tratteremo in capitoli specifici nella sezione 'Scienza Straordinaria', possiamo osservare, dalla tabella, che il VPP, uno dei componenti essenziali per la validazione scientifico-clinica, sia basso per tutti i sistemi diagnostici ad eccezion fatta per il metodo di misurazione dell’apertura mandibolare. Lo scopo del RDC è stato appunto di provvedere ad una criterio standardizzato per le proposte di ricerche basate sull'attuale stato delle conoscenze riguardanti i DTM. Sono state eliminate, per esempio, parole come 'spesso' o 'raramente' oppure 'limitazione dell'apertura mandibolare' e sostituite con misurazioni precise come 'apertura di 35mm'. | ||
Lo RDC è stato realizzato su due assi: <blockquote>''Axis I'' corrispondente alla diagnosi clinica | |||
''Axis II'' corrispondente alle condizioni psicofisiche nel paziente con dolore cronico. </blockquote>La scala diagnostica dell' Axis I è divisa in 3 gruppi: | |||
* '''Gruppo I:''' Diagnosi muscolare | |||
# Dolore miofasciale | |||
# Dolore miofasciale con limitazione dell'apertura mandibolare | |||
* '''Gruppo II:''' Dislocazione meniscale | |||
# Dislocazione meniscale con riduzione | |||
# Dislocazione meniscale senza riduzione con limitata apertura mandibolare | |||
# Dislocazione meniscale senza riduzione e senza limitazione d’apertura mandibolare | |||
Gruppo | * '''Gruppo III:''' Artralgie, artrite ed artrosi | ||
# Artralgia | |||
# Osteoartrite dell'articolazione temporomandibolare (ATM) | |||
# Osteoartrosi dell’ATM | |||
Quantificazione e la classificazione della severità globale delle condizioni di dolore sono state riportate nell'Axis II. Queste condizioni corrispondono: | |||
# intensità del dolore. | |||
# disabilità del soggetto in funzione della patologia algica | |||
# depressione | |||
# sintomi fisici non specifici. | |||
Risparmiando al lettore il questionario del RDC costituito da 31 domande più gruppo e sottogruppi di domande, e la cartella anamnestica che considera aspetti funzionali del sistema masticatorio come il grado di apertura della mandibola, la deviazione, i rumori dell’ATM e gli aspetti sintomatici, come la localizzazione dei muscoli dolenti alla palpazione ecc, per limiterci a descrivere e trarre delle conclusioni sui princìpi fondamentali su cui si basa lo RDC. | |||
a | ==== '''Axis I: Condizioni cliniche del DTM.''' ==== | ||
Il primo argomento fu che i termini ambigui dovevano essere evitati nello 'RDC'. Infatti molti termini usati per descrivere condizioni cliniche sono usati in maniera approssimativa. Lo spasmo, secondo Lund<ref>Lund JP., Widmer CG., Donga R., Stohler CS.: The pain adaptation model: An explanation of the relationship between chronic pain and musculuar activity. Can J Physiol Pharmacol 1991; 69: 683-694 </ref> la contrattura, la contrazione, iperattività, la tensione sono alcuni termini ambigui. I criteri diagnostici per lo spasmo muscolare, miositi e contratture possono essere trovate nella letteratura medica. Per esempio, la miosite è caratterizzata da debolezza, abnormalità EMG registrate con elettrodi ad ago, un elevato livello di eritrosedimentazione, un elevato livello serico di creatin fosfochinasi (CPK) ed un evidente infiammazione nella biopsia. Nel sistema di classificazione proposto i pazienti sono assegnati a tre gruppi distinti: il gruppo I condizioni muscolari; il gruppo II dislocazione meniscale; Il gruppo III artralgie, atriti ed artrosi, sulla base di semplici esame anamnestici. Qualcuno crede, sempre secondo Lund, che il dolore miofasciale e la fibromialgia possono essere distinte dalla presenza dei trigger point nell'ultima condizione; altri suggeriscono che i trigger point possono essere indistinguibili. Un trigger point di una persona può, comunque, essere un tender point di un altro. | |||
Il sottogruppo I e II sono definiti sulla base dell'apertura della bocca. Questo segno clinico è in continua discussione e dovrebbe essere rapportato al sesso ed all'età. Ciò può aiutare a migliorare il basso valore predittivo associato con il cutoff di 35 mm. Widmer cita due studi che riportano differenze di 2.5 e 3.5 mm tra sesso. Il cutoff per la massima apertura non assistita è differente tra il gruppo I e II (40 mm contro 35 mm) così come sono i limiti dello stiramento passivo senza dolore ( >5mm contro i 4 mm ). La ragione della scelta di differenti limiti non è spiegata e la decisione non è sorprendente. I fattori meccanici, infatti, limitano il movimento nel gruppo II, mentre il dolore è la causa primaria nel Gruppo I, ma non sarebbe altrettanto sorprendente se il soggetto possa essere classificato nel gruppo I un giorno e nel gruppo II successivamente. | |||
==== '''Axis II: Stato psicosociale e disabilità relativa al dolore''' ==== | |||
La misura del dolore fa parte dell'Axis II ed essendo un importante variabile dovrebbe essere considerata usando una scala continua così come la scala analogica visiva (VAS) od una cheklist verbale descrittiva ( VDCL) argomenti che già abbiamo messo in discussione nei capitoli riguardanti la logica di linguaggio medico. | |||
'' | Il questionario per DTM include tre domande riferibili al grado del dolore; una per il dolore recente ( n°7); una, per il massimo dolore negli ultimi 6 mesi ( n°9); una, per la media del dolore negli ultimi 6 mesi ( n°10). L'interpretazione, come si può intuire, rimane molto difficile in quanto la memoria del dolore nel paziente è molto bassa nei periodi cefalalgici. Le quattro domande sulla disabilità (n°11 a n°14) riferite alla memoria del paziente potrebbero essere più efficaci del sintomo dolore, in quanto è più facile controllare l'assenza dal lavoro causati dal dolore che l’intensità del dolore stesso. Gli autori raccomandano che la depressione, i fenomeni vegetativi e fisici siano quantificati attraverso la scala SCL-90-R (uno strumento di valutazione psicometrico di Leonard R. Derogatis). | ||
=== '''Conclusioni''' === | |||
Lo RDC è stato un passaggio obbligato per definire delle linee guida in grado di arginare il fenomeno caotico dell’interpretazione individuale dei DTM. In USA. infatti, il sistema assicurativo si trovò spiazzato dall'enorme spesa sanitaria dovuta all'impropria interpretazione dei dati uscenti da esami strumentali e metodiche diagnostiche cliniche non validate nel campo dei DTM. A questi pazienti, infatti, veniva spesso indicata come terapia, una riabilitazione protesica, ortodontica, ortodontico-posturale e, comunque, terapie queste molto costose. | |||
Purtroppo il rigoroso sistema RDC può soltanto indirizzare la diagnosi verso una più appropriata categoria ma non definirla con altrettanto rigore e certezza in special modo quando si tratti di definire una diagnosi differenziale tra DTM e DOF causato da patologie organiche neurologiche o sistemiche che nella prima fase della malattia si possono manifestare con sintomatologia algica diffusa e/o sovrapponibile ad una manifestazione clinica tipo DTM. | |||
''' | Un'altra critica che può essere mossa allo 'RDC' è di considerare il paziente con DTM una categoria a se stante quasi esclusivamente odontoiatrica e non come soggetto algico a rischio. Questo criterio focalizza i modelli diagnostici su requisiti specificatamente odontoiatrici ed esclude una serie di modelli diagnostici clinico-strumentali che hanno un più ampio raggio di azione. | ||
La decisione dello RDC di eliminare completamente il supporto scientifico strumentale nella diagnostica medica ha determinato una restrizione conoscitiva clinica da parte dei medici ed odontoiatri tale che non è più possibile formulare precocemente una diagnosi differenziale nelle cefalee in cui il danno è organico. | |||
Si può affermare e confermare, perciò, che il RDC non solo è limitativo ma a volte può risultare pericoloso per l’odontoiatra perché può far ricadere su se stesso la responsabilità di imperizia. Con quest’affermazione non si vuol annullare tutti gli sforzi fatti dallo 'RDC' nell’intento di dare dei limiti diagnostici e terapeutici e di conseguenza ridurre notevolmente la speculazione sulla malattia ma si rende necessario appaiare a questo modello diagnostico, principalmente odontoiatrico, una visione più globale di semeiotica medica compreso l’impiego di indagini strumentali. | |||
Nei prossimi capitoli, perciò, si discuteranno singolarmente gli elementi base dello 'RDC' per poter valutare meglio i limiti ed i vantaggi di questo modello diagnostico ma prima di iniziare presentiamo due casi clinici emblematici per la prosecuzione dei capitoli sullo 'RDC' che inducono una già profonda riflessione sull'argomento.<gallery widths="350" heights="200" perrow="2" slideshow""=""> | |||
File:Miastenia paraneoplastica.jpg|'''Figura 1:''' Paziente considerato DTM malgrado l'apertura della bocca era superiore di 40mm ma presentava difficoltà nella masticazione tale da indurre i colleghi odontoiatrici al riferimento di protesi totali con dimensioni verticali aumentate. Dopo 2 mesi dall'iniziale sintomatologia la situazione peggiorò con il presentarsi di una difficoltà nella deglutizione. Alcuni tests clinici neurologici risultarono positivi: Mingazzini, indice-naso, nistagmo, alterazione del riflesso della deglutizione. Questi dati anamnestici indirizzarono la diagnosi verso una patologia organica neurologica. I successivi esami di laboratorio ( ematochimici, Rx, elettrofisiologici trigeminali e stimolazioni ripetitive) hanno permesso di formulare la diagnosi di [https://www.orpha.net/consor/cgi-bin/OC_Exp.php?lng=EN&Expert=43393 Sindrome Miastenica di Eaton-Lambert (SMEL)]. | |||
File:Post-polio.jpg|Figura 2: Alla paziente fu precedentemente formulata una diagnosi di DTM e disturbo Occluso-Posturale in riferimento al dolore orofacciale ed a fenomeni di vertigini malgrado l'apertura mandibolare fosse maggiore di 40 mm. L'anamnesi riportò solo un interessante correlazione tra il lato algico e la poliomielite contratta nell'infanzia. All'esame elettromiografico ad ago del muscolo temporale, i potenziali registrati mostrarono un quadro neuropatico con attività spontanea, unità motorie di ampiezza abnorme ( > 2 mV) riconducibile a sofferenza neuropatica e fenomeni di reinnervazione. La pregressa malattia e l’esame EMG indussero a formulare una diagnosi di 'Sindrome Post-polio'. | |||
</gallery> | |||
{{Bib}} | '''Caso Clinico n° 1''' | ||
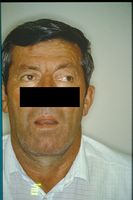
Paziente di 70 anni che riferiva dolore orofacciale diffuso, difficoltà nella chiusura della bocca e nella masticazione. Il paziente fu precedentemente considerato affetto da DTM e successivamente da DOA. Gli elementi anamnestici più significativi furono: un intervento 10 anni prima per un carcinoma testicolare, una serie di estrazioni dentarie per paradontosi, esecuzione di più protesi, mancanza di forza specialmente nella masticazione. L'esame obiettivo mostrò una compromissione del sistema masticatorio dovuto alla presenza di protesi totali (dentiera) eseguite con diverse dimensioni verticali allo scopo di aumentare la forza muscolare masticatoria. Dopo 2 mesi dall'iniziale sintomatologia la situazione peggiorò con il presentarsi di una difficoltà nella deglutizione. Alcuni tests clinici neurologici ( Fig.1) risultarono positivi: Mingazzini, indice- naso, nistagmo, alterazione del riflesso della deglutizione. Questi dati anamnestici indirizzarono la diagnosi verso una patologia organica neurologica. | |||
'''Fig.1:''' Il paziente, come si può notare dalla posizione della mandibola, presentava un’involontaria caduta della mandibola. Questo dato fu erroneamente considerato come spazio libero di riposo mandibolare ( free way space). | |||
I successivi esami di laboratorio ( ematochimici, Rx ), elettrofisiologici (trigeminali e stimolazioni ripetitive) hanno permesso di formulare la diagnosi di Sindrome Miastenica di Eaton-Lambert (SMEL).Il considerare il paziente affetto da DTM e/o DOA a portato ad un ritardo diagnostico. La cefalea riferita dal paziente andava inquadrata nel gruppo 13 dell’IHS.Questa sindrome è una patologia autoimmune in cui gli anticorpi attaccano le zone di rilascio del mediatore chimico negli assoni terminali <sup>(6,7)</sup> determinando un difetto a livello della giunzione neuromuscolare del rilascio voltaggio-dipendente del trasmettitore. <sup>(8)</sup> Vi sono anche anatomiche evidenze di degradazione dei siti attivi al livello delle giunzioni neuromuscolari. <sup>(9)</sup> La sintomatologia clinica della SMEL è differente dalla Miastenia Gravis (MG). Nei pazienti affetti da SMEL, infatti, oltre la debolezza possono svilupparsi secchezza della bocca, impotenza ed altri sintomi ed è spesso associata a microcitoma polmonare, che può rappresentare il primo segno del tumore, oltre che, ad altre patologie autoimmuni come lupus eritematoso,<sup>(10)</sup> polimiositi, timoma.<sup>(11)</sup> Un segno caratteristico della malattia è il così detto "''vise-like grip''"; quando il paziente afferra la mano dell'esaminatore la tensione aumenta anche se spesso è già presente debolezza generalizzata. | |||
La malattia spesso non è diagnosticata prima di un esame elettromiografico (EMG). Lo studio neurografico dimostra una risposta motoria di bassa ampiezza ma i potenziali sensoriali risultano nella norma. La stimolazione ripetitiva di un nervo motorio con registrazione del potenziale motorio sul muscolo target, dopo esercizio, mostra caratteristiche elettrofisiologiche differenti tra disordini di tipo pregiunzionali e post-giunzionali. Questo fenomeno conosciuto ''come facilitazione post-attivazionale'' è dovuto ad un temporaneo eccesso di quanti di acetilcolina (Ach) e successivamente si genera un fenomeno di esaurimento.{{Bib}} | |||
[[Category:Gianni]] | [[Category:Gianni]] | ||
Revision as of 16:34, 15 April 2023
Caratteristica frequente del dolore orofacciale è la multifattorialità della patologia che rende ancor più complessa la diagnosi. I Disordini Temporo Mandibolari (DTM), per esempio, che i paesi Anglosassoni denominano con varie terminologie come Temporo-Mandibular Disorders (TMDs), Cranio Facial Pain (CFP) e Temporo-Mandibular Joint Dysfunction (TMJ dysfunction), presentano, a volte, difficoltà diagnostiche. Il dolore orofacciale causato da DTM è spesso sovrapposto, come sintomi e segni clinici, a disturbi algici che possono essere una manifestazione di altre forme cefalalgiche in cui possono coesistere patologie organiche neurologico-sistemiche. Questo quadro clinico può rendere difficile la diagnosi differenziale almeno nelle prime fasi della malattia.[1][2][3][4]
Per questo motivo si sono succeduti numerosi studi per determinare un metodo di valutazione diagnostico standardizzato chiamato Research Diagnostic Criteria (RDC). Il Dolore Orofacciale Atipico (DOA), è considerato un ampio gruppo di disturbi algici facciali ed è descritto come bruciore della bocca, crampi muscolari che si presentano su un lato della faccia e spesso nel territorio nervoso trigeminale. Questa sintomatologia può estendersi nella regione cervicale e posteriore della testa. Le cause della malattia possono essere molteplici ed è stata considerata anche " patologia di competenza psichiatrica".
Un ostacolo critico nella comprensione dei DTM è stata la perdita di criteri diagnostici standardizzati per la definizione di sottotipi dei DTM. Si pensò perciò di dare vita ad un progetto per annullare la mancanza di standardizzazione diagnostica e terapeutica denominato Research Diagnostic Criteria e siglato in RDC.
Research Diagnostic Criteria
Questo progetto chiamato richiede che la ripetibilità e la validità dei criteri diagnostici permettano:
- La generazione di definizione dei casi clinici con riproducibiltà tra clinici e ricercatori
- L’identificazione e la valutazione eziologica, preventiva e dei fattori di rischio così come la valutazione delle caratteristiche associate che iniziano, prevengono, mantengono o esacerbano i disordini
- Permettere studi prognostici
- Stabilire un trattamento efficace
I dati empirici usati per sviluppare lo 'RDC' vennero da ricerche epidemiologiche longitudinali supportate dalla National Institute for Dental Research (NIDR) e condotte all'Università di Washington ed al Group Health Coorporative of Puget Sound, Seattle, Washington.
Samuel F.Dworkin,, M. Von Korff e L. LeResche furono i principali investigatori.
Per giungere a formulare il protocollo dello 'RDC' è stata fatta una revisione della letteratura dei metodi diagnostici nei DTM e sottoposti a validazione e riproducibilità. Sono stati considerati anche i fattori tassonomici ma non i maniera acritica.
La taxonomia delle malattie, infatti, si è sviluppata perché la classificazione delle malattie è considerata un modo utile per migliorare la conoscenza di ciò che, altrimenti, sarebbe stat una serie di confuse informazioni. La taxonomia, comunque, è di per se un costruttore od un set di costruttori, e per questo necessitano di una valutazione riferibile a critici fattori come l'affidabilità e la validazione. Perché un costruttore diagnostico sia considerato valido è necessario che contenga una serie di validi descrittori della malattia. Il descrittore della malattia è considerato valido se e solo se è frequentemente trovato nei pazienti con la malattia e raramente osservato nei soggetti senza malattia.
Furono presi in considerazione 9 sistemi taxonomici, quello di Farrar (1972)[5]Block (1980)[6], Eversole e Machado (1985)[7], Bell (1986)[8], Fricton (1988)[9],American Academy of Craniomandibular Disorders (AACD) (1990)[10], Talley (1990)[11], Bergamini e Prayer-Galletti (1990)[12],Truelove (1992)[13], e comparati, accordandoli ad una serie di criteri di valutazione. Alcuni di questi criteri possono essere applicati nella valutazione di quel costruttore o sistema taxonomico mentre altri furono sviluppati dagli autori stessi. I criteri di valutazione sono stati divisi in due categorie che coinvolgono
- considerazioni metodologici
- considerazioni cliniche.
Alla conclusione della ricerca si giunse ad una drastica eliminazione di una serie di metodologie diagnostiche strumentali, per mancanza di validizzazione scientifica e clinica, (tabella 1)
| Tabella 1: Metodologie diagnostiche per i DTM analizzate ed eliminate dal RDC perché non validizzate scientificamente | ||||
| Test Diagnostici | Cutoff | Sensibilità | Specificità | VPP |
| Movimenti mandibolari e cicli masticatori | ||||
| Ampiezza di apertura mandibolare (Dworkin et el.,1990)[14] | Maschi:35 mm
Femmine:30 mm |
0.21
0.21 |
0.97
0.97 |
0.58
0.55 |
| Velocità di movimento mandibolare (Cooper e Rabuzzi, 1984)[15] | 300 mm/sec | - | 0.24 | - |
| Velocità di movimento mandibolare (Feine et al., 1988 )[16] | 250 mm/sec | 1.0 | 0.20 | 0.15 |
| Rapporto Antero/Posteriore (Feine et al., 1988)[16] | 1/2 | 0.86 | 0.30 | 0.14 |
| Cicli masticatori (Feine et al., 1988)[16] | descrittivi | 0.26 | 0.70 | 0.11 |
| Indice di Riproducibilità Pantografica | ||||
| IRP (Shields et al.1978)[17] | 10 unità | 0.89 | 0.30 | 0.15 |
| Articolazione Temporomandibolare | ||||
| Palpazione digitale (Dworkin et al.,1990 )[14] | Presenza di click | 0.43 | 0.75 | 0.19 |
| Metodologie di stimolazione elettrica | ||||
| Spazio libero di riposo prima della stimolazione ( Cooper e Rabuzzi 1984)[15] | 0.75-2.0 mm | 0.42 | 0.62 | 0.17 |
| Spazio libero di riposo dopo la stimolazione ( Cooper e Rabuzzi 1984;[15]) | 0.75-2.0 mm | 0.76 | 0.19 | 0.11 |
| Traiettoria di chiusura prima dopo stimolazione elettrica ( Cooper e Rabuzzi 1984)[15] | Non definita | 0.75 | 0.27 | 0.12 |
| Elettromiografia | ||||
| EMG a riposo ( Cooper e Rabuzzi 1984)[18] | EM1=10μ V
EM2= 2.5μ V |
0.89 | 0.19 | 0.13 |
| Livello di massima chiusura masticatoria | 160μ V | - | - | - |
| Cutoff: Parametri e limiti di significatività che dovrebbero dividere i malati dai sani, per ogni tests riportato
Sensibilità: Capacità del test specificato, nell'individuare i veri malati in un campione di soggetti sani e malati Specificità: Capacità del test specificato, nell'individuare i sani in un campione di soggetti sani e malati Valore Predittivo Positivo (VPP): Rapporto della capacità del test specificato nell'individuare i veri malati (positivi) su il totale dei malati in un campione di soggetti sani e malati. | ||||
Senza entrare in argomenti statistici, che tratteremo in capitoli specifici nella sezione 'Scienza Straordinaria', possiamo osservare, dalla tabella, che il VPP, uno dei componenti essenziali per la validazione scientifico-clinica, sia basso per tutti i sistemi diagnostici ad eccezion fatta per il metodo di misurazione dell’apertura mandibolare. Lo scopo del RDC è stato appunto di provvedere ad una criterio standardizzato per le proposte di ricerche basate sull'attuale stato delle conoscenze riguardanti i DTM. Sono state eliminate, per esempio, parole come 'spesso' o 'raramente' oppure 'limitazione dell'apertura mandibolare' e sostituite con misurazioni precise come 'apertura di 35mm'. Lo RDC è stato realizzato su due assi:
Axis I corrispondente alla diagnosi clinica Axis II corrispondente alle condizioni psicofisiche nel paziente con dolore cronico.
La scala diagnostica dell' Axis I è divisa in 3 gruppi:
- Gruppo I: Diagnosi muscolare
- Dolore miofasciale
- Dolore miofasciale con limitazione dell'apertura mandibolare
- Gruppo II: Dislocazione meniscale
- Dislocazione meniscale con riduzione
- Dislocazione meniscale senza riduzione con limitata apertura mandibolare
- Dislocazione meniscale senza riduzione e senza limitazione d’apertura mandibolare
- Gruppo III: Artralgie, artrite ed artrosi
- Artralgia
- Osteoartrite dell'articolazione temporomandibolare (ATM)
- Osteoartrosi dell’ATM
Quantificazione e la classificazione della severità globale delle condizioni di dolore sono state riportate nell'Axis II. Queste condizioni corrispondono:
- intensità del dolore.
- disabilità del soggetto in funzione della patologia algica
- depressione
- sintomi fisici non specifici.
Risparmiando al lettore il questionario del RDC costituito da 31 domande più gruppo e sottogruppi di domande, e la cartella anamnestica che considera aspetti funzionali del sistema masticatorio come il grado di apertura della mandibola, la deviazione, i rumori dell’ATM e gli aspetti sintomatici, come la localizzazione dei muscoli dolenti alla palpazione ecc, per limiterci a descrivere e trarre delle conclusioni sui princìpi fondamentali su cui si basa lo RDC.
Axis I: Condizioni cliniche del DTM.
Il primo argomento fu che i termini ambigui dovevano essere evitati nello 'RDC'. Infatti molti termini usati per descrivere condizioni cliniche sono usati in maniera approssimativa. Lo spasmo, secondo Lund[19] la contrattura, la contrazione, iperattività, la tensione sono alcuni termini ambigui. I criteri diagnostici per lo spasmo muscolare, miositi e contratture possono essere trovate nella letteratura medica. Per esempio, la miosite è caratterizzata da debolezza, abnormalità EMG registrate con elettrodi ad ago, un elevato livello di eritrosedimentazione, un elevato livello serico di creatin fosfochinasi (CPK) ed un evidente infiammazione nella biopsia. Nel sistema di classificazione proposto i pazienti sono assegnati a tre gruppi distinti: il gruppo I condizioni muscolari; il gruppo II dislocazione meniscale; Il gruppo III artralgie, atriti ed artrosi, sulla base di semplici esame anamnestici. Qualcuno crede, sempre secondo Lund, che il dolore miofasciale e la fibromialgia possono essere distinte dalla presenza dei trigger point nell'ultima condizione; altri suggeriscono che i trigger point possono essere indistinguibili. Un trigger point di una persona può, comunque, essere un tender point di un altro.
Il sottogruppo I e II sono definiti sulla base dell'apertura della bocca. Questo segno clinico è in continua discussione e dovrebbe essere rapportato al sesso ed all'età. Ciò può aiutare a migliorare il basso valore predittivo associato con il cutoff di 35 mm. Widmer cita due studi che riportano differenze di 2.5 e 3.5 mm tra sesso. Il cutoff per la massima apertura non assistita è differente tra il gruppo I e II (40 mm contro 35 mm) così come sono i limiti dello stiramento passivo senza dolore ( >5mm contro i 4 mm ). La ragione della scelta di differenti limiti non è spiegata e la decisione non è sorprendente. I fattori meccanici, infatti, limitano il movimento nel gruppo II, mentre il dolore è la causa primaria nel Gruppo I, ma non sarebbe altrettanto sorprendente se il soggetto possa essere classificato nel gruppo I un giorno e nel gruppo II successivamente.
Axis II: Stato psicosociale e disabilità relativa al dolore
La misura del dolore fa parte dell'Axis II ed essendo un importante variabile dovrebbe essere considerata usando una scala continua così come la scala analogica visiva (VAS) od una cheklist verbale descrittiva ( VDCL) argomenti che già abbiamo messo in discussione nei capitoli riguardanti la logica di linguaggio medico.
Il questionario per DTM include tre domande riferibili al grado del dolore; una per il dolore recente ( n°7); una, per il massimo dolore negli ultimi 6 mesi ( n°9); una, per la media del dolore negli ultimi 6 mesi ( n°10). L'interpretazione, come si può intuire, rimane molto difficile in quanto la memoria del dolore nel paziente è molto bassa nei periodi cefalalgici. Le quattro domande sulla disabilità (n°11 a n°14) riferite alla memoria del paziente potrebbero essere più efficaci del sintomo dolore, in quanto è più facile controllare l'assenza dal lavoro causati dal dolore che l’intensità del dolore stesso. Gli autori raccomandano che la depressione, i fenomeni vegetativi e fisici siano quantificati attraverso la scala SCL-90-R (uno strumento di valutazione psicometrico di Leonard R. Derogatis).
Conclusioni
Lo RDC è stato un passaggio obbligato per definire delle linee guida in grado di arginare il fenomeno caotico dell’interpretazione individuale dei DTM. In USA. infatti, il sistema assicurativo si trovò spiazzato dall'enorme spesa sanitaria dovuta all'impropria interpretazione dei dati uscenti da esami strumentali e metodiche diagnostiche cliniche non validate nel campo dei DTM. A questi pazienti, infatti, veniva spesso indicata come terapia, una riabilitazione protesica, ortodontica, ortodontico-posturale e, comunque, terapie queste molto costose.
Purtroppo il rigoroso sistema RDC può soltanto indirizzare la diagnosi verso una più appropriata categoria ma non definirla con altrettanto rigore e certezza in special modo quando si tratti di definire una diagnosi differenziale tra DTM e DOF causato da patologie organiche neurologiche o sistemiche che nella prima fase della malattia si possono manifestare con sintomatologia algica diffusa e/o sovrapponibile ad una manifestazione clinica tipo DTM.
Un'altra critica che può essere mossa allo 'RDC' è di considerare il paziente con DTM una categoria a se stante quasi esclusivamente odontoiatrica e non come soggetto algico a rischio. Questo criterio focalizza i modelli diagnostici su requisiti specificatamente odontoiatrici ed esclude una serie di modelli diagnostici clinico-strumentali che hanno un più ampio raggio di azione.
La decisione dello RDC di eliminare completamente il supporto scientifico strumentale nella diagnostica medica ha determinato una restrizione conoscitiva clinica da parte dei medici ed odontoiatri tale che non è più possibile formulare precocemente una diagnosi differenziale nelle cefalee in cui il danno è organico.
Si può affermare e confermare, perciò, che il RDC non solo è limitativo ma a volte può risultare pericoloso per l’odontoiatra perché può far ricadere su se stesso la responsabilità di imperizia. Con quest’affermazione non si vuol annullare tutti gli sforzi fatti dallo 'RDC' nell’intento di dare dei limiti diagnostici e terapeutici e di conseguenza ridurre notevolmente la speculazione sulla malattia ma si rende necessario appaiare a questo modello diagnostico, principalmente odontoiatrico, una visione più globale di semeiotica medica compreso l’impiego di indagini strumentali.
Nei prossimi capitoli, perciò, si discuteranno singolarmente gli elementi base dello 'RDC' per poter valutare meglio i limiti ed i vantaggi di questo modello diagnostico ma prima di iniziare presentiamo due casi clinici emblematici per la prosecuzione dei capitoli sullo 'RDC' che inducono una già profonda riflessione sull'argomento.
Figura 1: Paziente considerato DTM malgrado l'apertura della bocca era superiore di 40mm ma presentava difficoltà nella masticazione tale da indurre i colleghi odontoiatrici al riferimento di protesi totali con dimensioni verticali aumentate. Dopo 2 mesi dall'iniziale sintomatologia la situazione peggiorò con il presentarsi di una difficoltà nella deglutizione. Alcuni tests clinici neurologici risultarono positivi: Mingazzini, indice-naso, nistagmo, alterazione del riflesso della deglutizione. Questi dati anamnestici indirizzarono la diagnosi verso una patologia organica neurologica. I successivi esami di laboratorio ( ematochimici, Rx, elettrofisiologici trigeminali e stimolazioni ripetitive) hanno permesso di formulare la diagnosi di Sindrome Miastenica di Eaton-Lambert (SMEL).
Figura 2: Alla paziente fu precedentemente formulata una diagnosi di DTM e disturbo Occluso-Posturale in riferimento al dolore orofacciale ed a fenomeni di vertigini malgrado l'apertura mandibolare fosse maggiore di 40 mm. L'anamnesi riportò solo un interessante correlazione tra il lato algico e la poliomielite contratta nell'infanzia. All'esame elettromiografico ad ago del muscolo temporale, i potenziali registrati mostrarono un quadro neuropatico con attività spontanea, unità motorie di ampiezza abnorme ( > 2 mV) riconducibile a sofferenza neuropatica e fenomeni di reinnervazione. La pregressa malattia e l’esame EMG indussero a formulare una diagnosi di 'Sindrome Post-polio'.
Caso Clinico n° 1
Paziente di 70 anni che riferiva dolore orofacciale diffuso, difficoltà nella chiusura della bocca e nella masticazione. Il paziente fu precedentemente considerato affetto da DTM e successivamente da DOA. Gli elementi anamnestici più significativi furono: un intervento 10 anni prima per un carcinoma testicolare, una serie di estrazioni dentarie per paradontosi, esecuzione di più protesi, mancanza di forza specialmente nella masticazione. L'esame obiettivo mostrò una compromissione del sistema masticatorio dovuto alla presenza di protesi totali (dentiera) eseguite con diverse dimensioni verticali allo scopo di aumentare la forza muscolare masticatoria. Dopo 2 mesi dall'iniziale sintomatologia la situazione peggiorò con il presentarsi di una difficoltà nella deglutizione. Alcuni tests clinici neurologici ( Fig.1) risultarono positivi: Mingazzini, indice- naso, nistagmo, alterazione del riflesso della deglutizione. Questi dati anamnestici indirizzarono la diagnosi verso una patologia organica neurologica.
Fig.1: Il paziente, come si può notare dalla posizione della mandibola, presentava un’involontaria caduta della mandibola. Questo dato fu erroneamente considerato come spazio libero di riposo mandibolare ( free way space).
I successivi esami di laboratorio ( ematochimici, Rx ), elettrofisiologici (trigeminali e stimolazioni ripetitive) hanno permesso di formulare la diagnosi di Sindrome Miastenica di Eaton-Lambert (SMEL).Il considerare il paziente affetto da DTM e/o DOA a portato ad un ritardo diagnostico. La cefalea riferita dal paziente andava inquadrata nel gruppo 13 dell’IHS.Questa sindrome è una patologia autoimmune in cui gli anticorpi attaccano le zone di rilascio del mediatore chimico negli assoni terminali (6,7) determinando un difetto a livello della giunzione neuromuscolare del rilascio voltaggio-dipendente del trasmettitore. (8) Vi sono anche anatomiche evidenze di degradazione dei siti attivi al livello delle giunzioni neuromuscolari. (9) La sintomatologia clinica della SMEL è differente dalla Miastenia Gravis (MG). Nei pazienti affetti da SMEL, infatti, oltre la debolezza possono svilupparsi secchezza della bocca, impotenza ed altri sintomi ed è spesso associata a microcitoma polmonare, che può rappresentare il primo segno del tumore, oltre che, ad altre patologie autoimmuni come lupus eritematoso,(10) polimiositi, timoma.(11) Un segno caratteristico della malattia è il così detto "vise-like grip"; quando il paziente afferra la mano dell'esaminatore la tensione aumenta anche se spesso è già presente debolezza generalizzata.
La malattia spesso non è diagnosticata prima di un esame elettromiografico (EMG). Lo studio neurografico dimostra una risposta motoria di bassa ampiezza ma i potenziali sensoriali risultano nella norma. La stimolazione ripetitiva di un nervo motorio con registrazione del potenziale motorio sul muscolo target, dopo esercizio, mostra caratteristiche elettrofisiologiche differenti tra disordini di tipo pregiunzionali e post-giunzionali. Questo fenomeno conosciuto come facilitazione post-attivazionale è dovuto ad un temporaneo eccesso di quanti di acetilcolina (Ach) e successivamente si genera un fenomeno di esaurimento.
- ↑ Sollecito T.P., Richardson R.M., Quinn P.D., Cohen G.S.:. Intracranial schwannoma as atypical facial pain. Case report. Oral Surg Oral Med Oral Pathol. 1993;76:153-6
- ↑ Shankland W.E.: Trigeminal neuralgia: typical or atypical? Cranio. 1993;11:108-12.
- ↑ Graff-Radford S.B., Solberg W.K.: Is atypical odontalgia a psychological problem? Oral Surg Oral Med Oral Pathol. 1993;75:579-82.
- ↑ Ruelle A., Datti R., Andrioli G.: Cerebellopontine angle osteoma causing trigeminal neuralgia: case report.Neurosurgery. 1994;35:1135-7.
- ↑ Farrar WB.: Differentiation of temporomandibular joint dysfunction to simplify treatment (other articles included) J.Prosthetic Dent. 1972; 28: 555-629
- ↑ Block SL.: Differential diagnosis of cranial facial cervical pain. In Sarnat BG:, Laskin DM (eds): The temporomandbular joint, ed 3. Springfield.III Charles C.Thomas .1980 pp. 348-421
- ↑ Eversole LR., Machado L.: Temporomandibular joint internal derangements and associated neuromuscular disorders. J. Am.Dent Assoc 1985; 110: 69-79
- ↑ Bell WE.: Temporomandibular disorders:Classification, Diagnosis, Management.(2 ed).Chicago Year Book Medical Publishers, 1986
- ↑ Fricton Jr., Kroening RJ., Hathaway KM.:TMJ and Craniofacial pain: Diagnosis and Management. St Louis, Ishiyaku EuroAmerica. 1988
- ↑ American Academy of Craniomandibular Disorders: Craniomandibular Disorders: Guidilines for evaluation, Diagnosi, and Management. Chicago, Quintessence Publ.Co 1990
- ↑ Talley Rl., Murphy GJ., Smith Sd., Baylin MA., Haden JL.: Standards for the history, examination, diagnosis, and treatment of temporomandibular disorders (DTM): A position paper. J Craniomand. Prat. 1990; 8: 60-77
- ↑ Bergamini M., Prayer-Galetti S.: A classification of musculoskeletal disorders of the stomatognatic apparatus. Front Oral Physiol. 1990; 7: 185-190
- ↑ Truelove EL., Sommers EE., LeResche L., Dworkin SF., Von Korff M.: Clinical diagnostic criteria for RMD: New classification permits multiple diagnosis. J. Am. Dent. Assoc. 1992; 123: 47-54
- ↑ 14.0 14.1 S F Dworkin, L LeResche, M R Von KorffDiagnostic studies of temporomandibular disorders: challenges from an epidemiologic perspective.Anesth Prog. 1990 Mar-Jun;37(2-3):147-54.
- ↑ 15.0 15.1 15.2 15.3 BC Cooper, D D Rabuzzi. Myofacial pain dysfunction syndrome: a clinical study of asymptomatic subjects. Laryngoscope. 1984 Jan;94(1):68-75. doi: 10.1002/lary.5540940116.
- ↑ 16.0 16.1 16.2 TT Dao, J S Feine, J P Lund. Can electrical stimulation be used to establish a physiologic occlusal position? J Prosthet Dent. 1988 Oct;60(4):509-14.doi: 10.1016/0022-3913(88)90259-4.
- ↑ James M. Shields, Joseph A. Clayton, Larry D. Sindledecker. Using pantographic tracings to detect TMJ and muscle dysfunctions. J Prosthet Dent.Volume 39, Issue 1, P80-87, January 19788
- ↑ Barry C. Cooper D.D.S., Daniel D. Rabuzzi M.D.Myofacial pain dysfunction syndrome: A clinical study of asymptomatic subjects. Laryngoscope. January 1984 https://doi.org/10.1002/lary.5540940116
- ↑ Lund JP., Widmer CG., Donga R., Stohler CS.: The pain adaptation model: An explanation of the relationship between chronic pain and musculuar activity. Can J Physiol Pharmacol 1991; 69: 683-694